Infos patient – Chirurgie Orthopédique
Infos patients chirurgie orthopédique
Les spécialistes du département ont rédigé des fiches d’information dans le but de vous éclairer sur votre pathologie ou les techniques utilisées pour le traitement de celle-ci.
Ces fiches complètent l’information orale reçue en consultation.
QUE FAIRE AVANT L’INTERVENTION ?
La consultation d’anesthésie est obligatoire avant l’intervention.
La douche avec le savon antiseptique est impérative le matin jour de l’intervention, cela ne contrindique pas votre venue en transport en commun.
Si vos radios ont été réalisées à l’extérieur de l’ IMM, vous devez les rapporter le jour de l’hospitalisation.
Vous devez :
1/Acheter vos antalgiques avant l’intervention afin de pouvoir lutter contre la douleur rapidement.
2/Amener la chaussure spécifique si elle a été prescrite avant l’hospitalisation en respectant le modèle photographié sur l’ordonnance et vous entraîner à marcher avec avant l’intervention. Il est conseillé de trouver une chaussure de la même hauteur de semelle pour le côté non opéré.
3/ Etre impérativement à jeun depuis la veille au soir minuit (aliment : 0, tabac : 0, boisson : 0).
4/ Prévoir si possible une personne véhiculée pour votre départ de l’hôpital. Cette personne pourra rentrer par l’entrée au 44 bld Jourdan, après accord du service.
5 / Prendre contact juste avant votre hospitalisation avec une Infirmière Diplomée d’Etat proche de votre domicile qui assurera :
- le renouvellement de vos pansements toutes les 48 heures pendant 15 jours à 3 semaines
- l’injection quotidienne d’anticoagulant pour une période précisée sur l’ordonnance
6/ Me prévenir ou prévenir le service afin que nous puissions évaluer la faisabilité de l’intervention si dans les jours précédents l’intervention vous avez des problèmes cutanés (infection, blessure sur le pied) ou des infections sur l’ongle (ongle incarné).
PENDANT L’HOSPITALISATION
Votre hospitalisation va durer quelques heures. L’hospitalisation ne peut en aucun cas être prolongée pour des raisons personnelles.
Vous devez vous présenter avec vos cannes anglaises et la chaussure spécifique qui vous a été prescrite.
Le départ de l’Hôpital s’effectue avec la chaussure spécifique encadrée des 2 cannes anglaises. Les cannes ne seront plus nécessaires dès le lendemain, par contre la chaussure spécifique qui vous a été prescrite doit être portée pendant la durée demandée (de 4 semaines à 2 mois, même pour les petits déplacements).
La prise en charge de la douleur, pendant la chirurgie et pendant les heures qui suivent, se fera grâce à l’anesthésie loco régionale (Bloc anesthésique : endormissement des nerfs du pied pendant une durée de 12 à 18 heures). En conséquence, la marche pendant cette période doit être prudente, toujours avec les 2 cannes anglaises et la pointe du pied vers l’extérieur « marche en canard ».
A VOTRE DOMICILE
Suivez précisément les consignes figurant sur vos ordonnances notamment concernant les prises d’antalgiques. Au retour les prises doivent être systématiques pour ne pas laisser la douleur s’installer.
En cas de douleur rebelle, vous pouvez utiliser le dérivé morphinique qui vous a été prescrit en cachets unitaires, mais ce recours doit rester exceptionnel.
La diminution des antalgiques doit être progressive en essayant d’étaler les prises dans la journée.
Vous devez poursuivre impérativement vos anticoagulants pendant la durée qui a été prescrite par le médecin du service.
SI LE PANSEMENT SAIGNE, SI LA DOULEUR PERSISTE, MERCI DE CONTACTER :
Le secrétariat du service du lundi au vendredi de 9h à 12 h et 14 h à 17 h au 01 56 61 64 51
Le service d’orthopédie de 8 h à 20h tous les jours au 01 56 61 64 41 ou 01 56 61 64 18.
La nuit : Faites le standard 01 56 61 62 63 et demander le médecin de garde sur place.
Vous devez marcher très raisonnablement pendant les 6 premières semaines car le risque majeur est le gonflement de votre pied. Tout lever, y compris nocturne, se fait sous protection de la chaussure spécifique si celle-ci a été prescrite.
Dès que vous êtes au repos, le pied opéré doit être surélevé (au dessus du cœur, au dessus du sein gauche). La station debout prolongée va entraîner un gonflement du pied inconfortable et parfois douloureux. Pour dormir, ne surélevez pas les pieds du lit de plus de 2 cm.
Pendant les 15 premiers jours, le glaçage du pied avec les sachets COLDHOT emballés dans une serviette doit être aussi fréquent que possible pour diminuer le risque d’hématome et pour calmer la douleur.
Les fils sont auto résorbables, il n’y aura donc pas d’ablation des fils à envisager sauf pour ceux mis en dessous des orteils en plantaire (fils noirs) qui doivent être retirés eux vers le 10ème jour.
Si les fils résorbables sont toujours présents à plus de 3 semaines post opératoire, frottez la cicatrice avec une compresse sèche pour entrainer leur chute.
Vous pouvez mouiller la cicatrice :
- Si vous avez été opéré depuis au moins 3 semaines
- Si la plaie est parfaitement cicatrisée
- Si les broches extérieures éventuelles ont été retirées.
- Si les fils ont été ôtés.
- Si les croûtes sont tombées
- En dehors de ces cas, le pied doit rester protégé par un sac plastique dont l’étanchéité est assurée par un film alimentaire transparent lors des douches.
Une fois l’ordonnance de pansement terminée, l’extrémité de la broche éventuelle doit être protégée avec une compresse de façon systématique.
Le pied ne doit pas être mouillé si la broche est présente.
Si les broches doivent vous être retirées en consultation, sachez que cet acte est indolore.
Si le pansement est sec et qu’il n’y a pas de broche, la plaie peut être laissée à l’air à l’échéance de l’ordonnance de pansement.
Le petit morceau de cire qui a été éventuellement posé entre le 1er et le 2ème orteil doit être retiré au 15ème jour post opératoire.
Après les 4 à 8 semaines de chaussure(s) spécifique(s), vous pouvez vous chausser avec des chaussures sans talon, à avant pied large. L’achat de ces chaussures, si possible à lacets, doit se faire en fin de journée. Le chaussage doit rester très confortable jusqu’à 3 mois.
La pratique d’activité sportive vélo, randonnée, gymnastique est déconseillée pendant 6 mois. Toute pratique sportive doit être signalée au chirurgien avant de débuter.
La conduite automobile sera reprise 2 semaines après l’abandon de la chaussure spéciale (pas avant la 6ème semaine post opératoire pour les ostéotomies et la 10ème semaine pour les arthrodèses)
Vous serez revu en consultation la semaine suivant votre intervention pour le contrôle du pansement puis à la 4ème semaine post opératoire, au 2ème mois avec un contrôle radiologique et au 6ème mois éventuellement.
L’ensemble de l’équipe du Département d’Orthopédie vous souhaite un agréable séjour
Fiches SOFCOT remisent en consultation :
L’épaule est une articulation unissant l’extrémité supérieure de l’humérus (tête humérale) à l’omoplate (cavité glénoïde).
Les dysfonctionnements principaux de l’épaule
Ils sont représentés par des instabilités (sensations de déboîtement), responsables d’une appréhension à l’armée du bras lors des sports de lancée par exemple ou bien même luxations récidivantes.
Les traitements chirurgicaux
Le traitement chirurgical fait appel à une stabilisation effectuée :
- soit par mise en place d’une » butée osseuse » empêchant la tête humérale de sortir de sa cavité. C’est l’opération de Latarjet.
- soit par retension des éléments myo-capsulaires : c’est l’opération de Bankart.
Les lésions dégénératives des muscles péri-articulaires.
Ces lésions, appelées aussi muscles de la coiffe, peuvent correspondre à l’existence de :
- calcifications
- tendinopathies
- ruptures musculaires
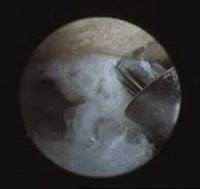 Leur traitement est volontiers endoscopique (arthroscopique) :
Leur traitement est volontiers endoscopique (arthroscopique) :
- ablation des calcifications
- acromioplastie par fraisage de l’os sur lequel les muscles inflammatoires entrent en conflit
- débridement, ténotomie ou suture des muscles concernés
L’importance des lésions, appréciée par un bilan radiologique pré-opératoire (arthroscanner, IRM) impose toutefois dans certains cas une réparation chirurgicale faite alors « à ciel ouvert ».
Arthrose
Lésions du cartilage liées au vieillissement de celui-ci. Leur prise en charge chirurgicale consiste en l’implantation d’une prothèse comme pour la hanche ou le genou, lorsque le traitement médical n’apporte plus un soulagement jugée tolérable.
Voir : La prothèse d’épaule
Les prothèses d’épaule sont des prothèses qui remplacent artificiellement l’articulation de l’épaule lorsque celle-ci est détruite.
Elle comporte un composant en général métallique fixé dans l’humérus et parfois un composant en plastique fixé dans l’omoplate.
Quand poser une prothèse d’épaule ?
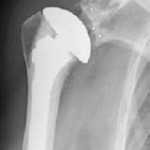 Ces prothèses sont mises pour remplacer l’articulation lorsqu’elle est détruite soit par des phénomènes rhumatismaux comme l’arthrose ou la nécrose, soit à la suite de traumatisme avec fracture et /ou luxation complexe. Cette intervention est semblable aux prothèses de hanche ou de genou. Ces dernières sont beaucoup plus fréquentes du fait de l’arthrose plus fréquente au niveau du membre inférieur sur lequel nous marchons.
Ces prothèses sont mises pour remplacer l’articulation lorsqu’elle est détruite soit par des phénomènes rhumatismaux comme l’arthrose ou la nécrose, soit à la suite de traumatisme avec fracture et /ou luxation complexe. Cette intervention est semblable aux prothèses de hanche ou de genou. Ces dernières sont beaucoup plus fréquentes du fait de l’arthrose plus fréquente au niveau du membre inférieur sur lequel nous marchons.
Les prothèses d’épaule sont donc plus rarement mises. L’intervention est néanmoins habituelle, classique et réalisée depuis plus de 30 ans. Comme pour le genou et la hanche, le matériel est de plus en plus proche de l’anatomie normale.
Les résultats des prothèses d’épaule
Les résultats des prothèses d’épaule dépendent de nombreux facteurs au premier rang desquels on retient : l’étiologie et l’état de la coiffe des rotateurs.
L’importance des lésions osseuses et la rééducation post-opératoire sont moins importantes.
Le premier avantage d’une prothèse est de supprimer la douleur. Le résultat antalgique apporté est pratiquement toujours obtenu à la grande satisfaction des patients.
Le deuxième est lié à la récupération de la mobilité, la récupération étant toutefois liée à plusieurs paramètres (raideur initiale, qualité des tendons et des muscles…).
Dans les cas où tous les éléments de bon pronostic sont réunis, l’épaule prothèsée peut se rapprocher de la normalité.
A l’inverse, dans les cas les plus défavorables, le but est modeste. La prothèse n’est indiquée que pour soulager les douleurs sans espérer une mobilité dépassant l’horizontale.
Les complications à moyen et long terme sont les mêmes que pour les prothèses articulaires en général :
- Infections (environ 1 %). Des précautions sont prises en préopératoire pour diminuer le risque infectieux (recherche d’infection urinaire, bilan et traitement dentaire).
- Luxation : elle correspond en général à une insuffisance musculaire par lâchage plus rarement par malposition prothétique.
- Descellement : correspondant au lâchage progressif de l’ancrage de la prothèse dans l’os. Cette évolution est identique pour toute prothèse articulaire quelle que soit l’articulation concernée.
L’omarthrose centrée ou omarthrose essentielle
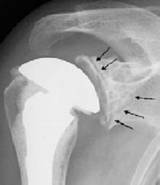 Elle correspond à l’usure articulaire et spontanée. Elle survient en général à un âge avancé. Les destructions osseuses sont mineures, la coiffe des rotateurs est en général intacte. Il s’agit d’un des meilleurs cas de figure. Le problème essentiel est celui de la longévité de la pièce glènoïdienne de la prothèse c’est-à-dire celle qui se fixe dans l’omoplate. Elle se descelle habituellement en 10 à 20 ans.
Elle correspond à l’usure articulaire et spontanée. Elle survient en général à un âge avancé. Les destructions osseuses sont mineures, la coiffe des rotateurs est en général intacte. Il s’agit d’un des meilleurs cas de figure. Le problème essentiel est celui de la longévité de la pièce glènoïdienne de la prothèse c’est-à-dire celle qui se fixe dans l’omoplate. Elle se descelle habituellement en 10 à 20 ans.
.
.
La nécrose
Elle correspond à la mort cellulaire de la tête humérale, la glène est donc souvent normale. Au début, le reste de l’épaule est habituellement normal et le résultat est donc bon avec le risque d’usure de la glène en moins.
Les prothèses pour fracture
Celles-ci sont mises en place dans les cas où l’importance du déplacement, notamment en cas de luxation, ne permet pas de garder la tête humérale. En cas de déplacement important et de luxation, le risque de nécrose serait prohibitif. Ce type de fracture s’accompagne habituellement d’un arrachement de l’insertion osseuse des muscles de la coiffe des rotateurs. Celle-ci cicatrise fréquemment mal. C’est là où les ambitions sont les plus modestes. Il n’y a malheureusement pas toujours d’alternative.
L’omarthrose excentrée
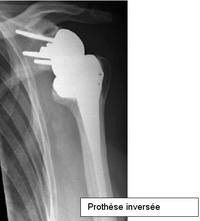 Elle correspond à la destruction de la tête humérale par arthrose liée à la rupture de la coiffe des rotateurs. Celle-ci à long terme, voire plusieurs dizaines d’années, peut entraîner une destruction concomitante de la tête humérale. L’articulation est alors détruite, désorientée et sans muscle de la coiffe. Tous les éléments de mauvais pronostic sont réunis. Les prothèses habituelles donnent des résultats inconstants du fait de l’absence de coiffe. L’utilisation de prothèse semi-contrainte, très spécifique à ce type de pathologie, est alors nécessaire. Le dessin de la prothèse apporte une stabilité supplémentaire. Les contraintes sont malheureusement reportées sur l’ancrage de celle-ci. Les risques d’usure et de descellement sont donc bien plus élevés. Il est difficile d’assurer une longévité supérieure à 10 ans sur ce type de prothèse. L’indication est donc raisonnable uniquement à un certain âge.
Elle correspond à la destruction de la tête humérale par arthrose liée à la rupture de la coiffe des rotateurs. Celle-ci à long terme, voire plusieurs dizaines d’années, peut entraîner une destruction concomitante de la tête humérale. L’articulation est alors détruite, désorientée et sans muscle de la coiffe. Tous les éléments de mauvais pronostic sont réunis. Les prothèses habituelles donnent des résultats inconstants du fait de l’absence de coiffe. L’utilisation de prothèse semi-contrainte, très spécifique à ce type de pathologie, est alors nécessaire. Le dessin de la prothèse apporte une stabilité supplémentaire. Les contraintes sont malheureusement reportées sur l’ancrage de celle-ci. Les risques d’usure et de descellement sont donc bien plus élevés. Il est difficile d’assurer une longévité supérieure à 10 ans sur ce type de prothèse. L’indication est donc raisonnable uniquement à un certain âge.
Hospitalisation et suites post-opératoires
L’intervention dure aux alentours de 1 à 2 heures, le plus souvent sous anesthésie générale associée à une anesthésie locale.
L’hospitalisation est de 1 à 3 jours.
La mise en place de la prothèse nécessite l’ouverture de certains muscles pour avoir accès à l’articulation. La cicatrisation musculaire et tendineuse nécessitant environ 6 semaines, une attelle de protection est habituellement recommandée pour 6 semaines. Néanmoins la mobilisation immédiate est possible sous contrôle d’une rééducation précautionneuse.
Les pansements post opératoires seront à faire faire par une infirmière afin de vérifier l’absence de complication infectieuse au cours de la cicatrisation pendant environ 10 jours tous les 3 jours.
Le retour à domicile est à privilégier si les conditions de vie le permettent.
 Le genou est une articulation complexe formée par l’extrémité inférieure du fémur, l’extrémité supérieure du tibia et la rotule. Chacune de ces extrémités osseuses est recouverte de cartilage. Ménisques et ligaments assurent à l’ensemble cohésion et stabilité.
Le genou est une articulation complexe formée par l’extrémité inférieure du fémur, l’extrémité supérieure du tibia et la rotule. Chacune de ces extrémités osseuses est recouverte de cartilage. Ménisques et ligaments assurent à l’ensemble cohésion et stabilité.
La chirurgie prend en charge la défaillance possible de chacun de ces éléments.
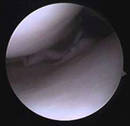
Chirurgie ménisco-ligamentaire
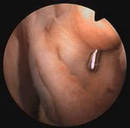 lésions méniscales (fentes ou désinsertion)
lésions méniscales (fentes ou désinsertion)- lésions ligamentaires (ligaments croisés rompus ou déchirés)
Le plus souvent le traitement chirurgical fait appel à l’arthroscopie : intervention menée sous contrôle d’une caméra permettant ainsi la visualisation de l’intérieur du genou sur un écran de télévision.
Chirurgie de l’arthrose
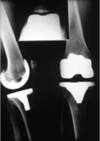 Lorsque le traitement médical n’apporte plus le soulagement souhaité, celle-ci peut faire appel :
Lorsque le traitement médical n’apporte plus le soulagement souhaité, celle-ci peut faire appel :
- à une chirurgie conservatrice : ostéotomie (interventions de recentrage, permettant une décompression mécaniques des zones cartilagineuses usées).
- à une chirurgie prothétique, lorsque les lésions cartilagineuses sont majeures : implantation de prothèses du genou.
Voir aussi :
- La prothèse totale de genou
- La chirurgie arthroscopique du genou
De quoi s’agit-il ?
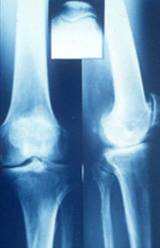 Le genou est composé de trois compartiments : deux compartiments interne et externe entre le fémur et le tibia (fémoro-tibial), un compartiment entre la rotule et le fémur (fémoro-patellaire).
Le genou est composé de trois compartiments : deux compartiments interne et externe entre le fémur et le tibia (fémoro-tibial), un compartiment entre la rotule et le fémur (fémoro-patellaire).
Les surfaces articulaires de ces compartiments, recouvertes de cartilage, sont usées, à l’origine d’une arthrose du genou (appelée gonarthrose). Cette usure crée des douleurs invalidantes dans la vie quotidienne à la marche, la montée et descente des escaliers…
Il existe d’autres causes de douleurs de genou comme en particulier l’arthrose de la hanche qui peut à elle seule donner une douleur du genou du même côté, les problèmes de dos qui peuvent donner des douleurs projetées au genou.
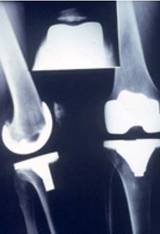
 La prothèse totale de genou vise à remplacer les surfaces articulaires endommagées au niveau du fémur et au niveau du tibia. Elle est donc composée de trois pièces une pièce fémorale, une tibiale, une rotulienne.
La prothèse totale de genou vise à remplacer les surfaces articulaires endommagées au niveau du fémur et au niveau du tibia. Elle est donc composée de trois pièces une pièce fémorale, une tibiale, une rotulienne.
Il existe des prothèses partielles du genou qui remplacent un seul compartiment (femoro tibial interne, externe ou femoro patellaire). Elles visent à traiter une arthrose exclusive d’un de ces compartiments.
Face à la gonarthrose, l’attitude thérapeutique peut se faire entre 3 alternatives :
- poursuite du traitement médical tant que celui-ci est efficace,
- chirurgie conservatrice, type ostéotomie tibiale ou fémorale,
- chirurgie prothétique enfin.
A qui s’adresse-t-elle ?
 Vos douleurs peuvent dans un premier temps bien être soulagées par des traitements médicamenteux voire une infiltration.
Vos douleurs peuvent dans un premier temps bien être soulagées par des traitements médicamenteux voire une infiltration.
S’il existe un doute sur l’origine de vos douleur un bilan complémentaire pourra être demandé en particulier pour vérifier votre colonne vertébrale et vos hanches, les axes artériels et veineux de vos membres inférieurs.
Lorsque les traitements médicaux deviennent inefficaces et que la douleur est croissante ainsi que votre handicap dans la vie quotidienne il est licite de vous proposer une chirurgie prothétique, dans la mesure où vous ne présentez aucune contre indication à celle-ci.
A quoi sert elle ?
La prothèse totale de genou vise à vous redonner une articulation indolore et mobile. Ceci vous permettra de reprendre la marche sans douleur dans un délai rapide puis de vous passer progressivement d’aide à la marche.
La reprise des activités sportives et de loisir sera discutée avec votre chirurgien.
Les consultations préopératoires.
La mise en place d’une prothèse totale du genou se fait sous anesthésie générale ou rachianesthésie (péridurale) complétée par une anesthésie loco-régionale permettant d’endormir les nerfs autour du genou.
L’intervention est précédée, à distance, d’une première consultation d’anesthésie. Celle-ci permet l’appréciation du terrain.
La consultation avec le chirurgien à pour but de discuter de l’indication de prothèse totale de genou.
L’examen du genou, apprécie la démarche, le passage du pas, l’axe des membres inférieurs. La mobilité est notée et l’existence d’un flessum (perte de l’extension) recherchée. La stabilité sagittale et la laxité latérale sont testées.
Un examen des autres articulations et du dos sera également fait. Votre état cutané et vasculaire sera vérifié.
Cette consultation doit vous permettre de pouvoir prendre votre décision concernant ce geste chirurgical et sa chronologie.
Vous aurez aussi discuté avec le chirurgien des risques et avantages de l’intervention.
Votre chirurgien vous prescrira de façon systématique :
- Un panoramique dentaire et une consultation chez votre dentiste afin d’éliminer un foyer infectieux dentaire (qui serait à traiter avant l’opération).
- Un bilan sanguin standard qui permettra entre autre de dépister une éventuelle anémie qui sera corrigée avant votre intervention.
- Un bilan radiographique pouvant comprendre un scanner pré opératoire permettant de planifier l’intervention.
D’autres explorations vous seront demandées si nécessaire à la suite de la consultation d’anesthésie afin de parer au mieux les complications. Il sera fait au cours de cette consultation un bilan de votre état de santé général (cardiaque pulmonaire, vasculaire…).
La participation à une séance d’information collective organisée par notre infirmière de parcours, Leslie Gabourg, est fortement recommandée avant votre intervention. Elle pourra être couplée à votre rdv avec l’anesthésiste.
Le post opératoire
Après être descendu à pied au bloc opératoire, le premier lever se fera le jour même de l’intervention, possiblement en salle de réveil. L’équipe soignante vous incitera à vous autonomies le plus rapidement possible en fonction de vos possibilités: aller aux toilettes afin d’éviter, s’habiller, déambuler, gérer vos médicaments pour la douleurs…
Les kinésithérapeutes passeront vous voir tous les jours.
L’intervention est encadrée par :
- une prise en charge médicale de la douleur
https://imm.fr/videos/PCD-Prothese-genou.mp4
- une couverture anti-coagulante prolongée 4 semaines
- Une sortie à domicile est possible et recommandée à condition d’être bien entouré pour les gestes de la vie quotidienne, d’avoir organisé votre retour à domicile avec une infirmière de ville et un kinésithérapeute se déplaçant à domicile les premiers temps.
Nécessaire à emporter avec vous à l’Institut Mutualiste Montsouris pour votre hospitalisation :
- votre traitement habituel, nous vous conseillons d’emporter vos médicaments habituels et votre ordonnance pour éviter toute rupture.
- une paire de chaussons fermés (type charentaises évitez les chaussures ouvertes en arrière) ou des chaussures fermant facilement et antidérapantes.
- une paire de cannes anglaises.
- des vêtements amples faciles à mettre
Fiches SOFCOT remisent en consultation :
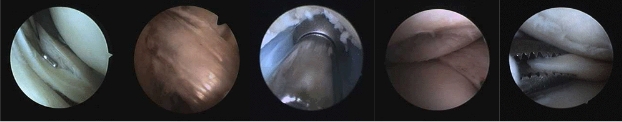
Intervention chirurgicale permettant l’exploration de l’articulation à l’aide d’un tube de quelques millimètres de diamètre, introduit dans le genou par plusieurs orifices (2 à 4) minimes (1 cm environ). Ce tube équipé d’une optique couplée à une caméra vidéo miniaturisée, est relié à un écran de télévision couleur sur lequel seront visionnés les principaux éléments du genou :
- les cartilages du fémur, du tibia et de la rotule
- les ligaments croisés (antérieur et postérieur),
- les ménisques (interne et externe),
- les membranes synoviales
L’ARTHROSCOPIE PERMET DONC :
- de préciser les causes possibles d’un dysfonctionnement du genou : douleurs, blocage, gonflement, instabilité, en complément de l’examen clinique et radiologique, guidant alors au mieux le choix du traitement ultérieur qui sera proposé.
- de réaliser un certain nombre d’interventions chirurgicales à l’aide d’instruments fins, « sans ouverture du genou » sous contrôle de l’écran de télévision.
CES INTERVENTIONS PEUVENT ÊTRE :
- ablation des lésions méniscales
- plasties ligamentaires (opérations des ligaments croisées)
- régularisation du cartilage lorsque celui-ci est irrégulier ou usé,
- ablation des fragments osseux ou cartilagineux libres dans l’articulation,
- biopsie synoviale
- libération d’adhérences,
- section de replis (plica)
EN PRATIQUE
L’arthroscopie est réalisée au bloc opératoire, sous anesthésie. Les modalités de celle-ci seront décidées entre vous et l’anesthésiste. Vous serez admis à l’IMM le matin même ; vous devrez apporter les radiographies ainsi que les examens biologiques en votre possession et signaler les traitements habituels en cours.
Le jour de l’arthroscopie vous devez être à jeun et respecter les consignes de l’infirmière.
Dès le retour dans votre chambre, vous pourrez commencer à mobiliser doucement
votre genou, la marche étant autorisée avec l’aide de l’infirmière ou du kinésithérapeute quelques heures après.
La sortie de l’IMM sera en règle générale rapide. Lors de celle-ci, il vous sera remis :
- un premier rendez-vous de consultation,
- une ordonnance de rééducation destinée à améliorer la récupération fonctionnelle,
- un arrêt de travail adapté à la nature des lésions de votre genou et au type d’activité professionnelle que vous exercez.
Durant la première semaine, il vous sera conseillé :
- de ne pas fléchir le genou à plus de 90°,
- de marcher ou de monter les escaliers modérément,
- d’éviter la station debout immobile prolongée,- d’appliquer une vessie de glace (4 fois – 10 minutes par jour),
- de contracter le muscle quadriceps jambe tendue de nombreuses fois,
- de ne pas reprendre le sport avant autorisation médicale
L’arthroscopie est un acte chirurgical.
Si les aléas inhérents à cette technique sont rares, n’hésitez pas à signaler cependant tout incident local qui vous inquièterait : fièvre persistante, douleur croissante, hématome ou gonflement important du genou (un gonflement modéré, indolore est toutefois habituel avec possible sensation de « clapotement » due à la persistance temporaire de liquide dans le genou).
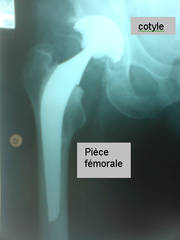
 La chirurgie de la coxarthrose est illustrée par la mise en place d’une prothèse totale. Celle-ci est constituée d’un implant fémoral (tige, col et tête), articulée avec un implant cotyloïdien (cupule).
La chirurgie de la coxarthrose est illustrée par la mise en place d’une prothèse totale. Celle-ci est constituée d’un implant fémoral (tige, col et tête), articulée avec un implant cotyloïdien (cupule).
Les prothèses
 Différents types de prothèse existent.
Différents types de prothèse existent.
Le choix des implants dépend de l’âge des patients et de leur activité. Le couple de frottement est alors adapté afin de réduire au minimum la survenue d’une usure et donc d’un changement de prothèse.
La prothèse totale
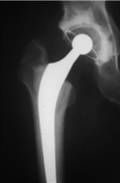 La prise en charge chirurgicale de l’arthrose de la hanche par prothèse totale, permet de soulager radicalement les patients que les médicaments ou la rééducation ne calment plus et dont la qualité de vie est devenue insuffisante.
La prise en charge chirurgicale de l’arthrose de la hanche par prothèse totale, permet de soulager radicalement les patients que les médicaments ou la rééducation ne calment plus et dont la qualité de vie est devenue insuffisante.
Cette intervention, quotidiennement réalisée dans le département de chirurgie orthopédique, permet une reprise rapide de la vie courante ainsi que de certains sports (vélo, natation, marche…).
La ré-intervention
Plusieurs causes peuvent nécessité une ré-intervention:
- l’instabilité ou luxation
- une mobilisation d’un implants
- une fracture autour de la prothèse
- une infection de la prothèse
L’usure est finalement peu en cause dans les reprises actuellement du fait du choix de nos implants.

Ces opérations permettent, après rééducation, d’obtenir des résultats sur la douleur et la fonction, voisins de ceux obtenus après première prothèse.
Voir aussi :
- La prothèse totale de hanche
De quoi s’agit-il ?
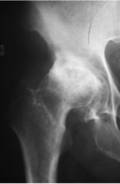
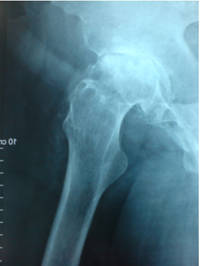 Les surfaces articulaires habituellement recouvertes de cartilage sont usées, à l’origine d’une arthrose de la hanche (appelée coxarthrose). Cette usure crée des douleurs invalidantes dans la vie quotidienne.
Les surfaces articulaires habituellement recouvertes de cartilage sont usées, à l’origine d’une arthrose de la hanche (appelée coxarthrose). Cette usure crée des douleurs invalidantes dans la vie quotidienne.
Il existe d’autres causes de douleurs de hanche comme en particulier :
- La nécrose de tête fémorale qui est due à la perte de la vascularisation de la tête fémorale entraînant un effondrement de cet os sur lui-même.
- La polyarthrite rhumatoïde ou d’autres maladies rhumatismales entraînant des destructions cartilagineuses.
La prothèse totale de hanche vise à remplacer les surfaces articulaires endommagées au niveau du fémur et au niveau du bassin. Elle est donc composée de deux pièces : une pièce fémorale une pièce cotyloïdienne (sur le bassin)
A qui s’adresse-t-elle ?
 Vos douleurs peuvent dans un premier temps bien être soulagées par des traitements médicamenteux voire une infiltration.
Vos douleurs peuvent dans un premier temps bien être soulagées par des traitements médicamenteux voire une infiltration.
S’il existe un doute sur l’origine de vos douleur un bilan complémentaire pourra être demandé en particulier pour vérifier votre colonne vertébrale et vos genoux.
Lorsque les traitements médicaux deviennent inefficaces et que la douleur est croissante ainsi que votre handicap dans la vie quotidienne il est licite de vous proposer une chirurgie prothétique.
A quoi sert elle ?
La prothèse totale de hanche vise à vous redonner une articulation indolore et mobile. Ceci vous permettra de reprendre la marche sans douleur dans un délai rapide puis de vous passer progressivement d’aide à la marche.
La reprise des activités sportives et de loisir sera discutée avec votre chirurgien.
Les consultations préopératoires.
La consultation avec le chirurgien à pour but de discuter de l’indication de prothèse totale de hanche.
Au cours de cette consultation les mobilités préopératoires de votre hanche seront notées, un examen des autres articulations et du dos sera également fait. On vérifiera votre état cutané et vasculaire.
Cette consultation doit vous permettre de pouvoir prendre votre décision concernant ce geste chirurgical et sa chronologie.
Vous aurez aussi discuté avec le chirurgien des risques et avantages de l’intervention.
Votre chirurgien vous prescrira de façon systématique :
- Un panoramique dentaire et une consultation chez votre dentiste afin d’éliminer un foyer infectieux dentaire (qui serait à traiter avant l’opération).
- Un bilan sanguin standard.
D’autres explorations vous seront demandées si nécessaire à la suite de la consultation d’anesthésie afin de parer au mieux les complications. Il sera fait au cours de cette consultation un bilan de votre état de santé général (cardiaque pulmonaire, vasculaire…).
La participation à une séance d’information collective organisée par notre infirmière de parcours, Leslie Gabourg, est fortement recommandé avant votre intervention. Celle-ci peut être couplée à votre rdv d’anesthésie.
Le post opératoire
Après être descendu à pied au bloc opératoire, le premier lever se fera le jour même de l’intervention, possiblement en salle de réveil.
Des conseils vous seront apportés par l’équipe pour vous rassurer.
Les kinésithérapeutes passeront vous voir.
Une sortie à domicile est à privilégier. Pour cela, il faut être entouré pour les gestes de la vie quotidienne, avoir organisé votre retour à domicile avec une infirmière.
Nécessaire à emporter avec vous à l’institut Mutualiste Montsouris pour votre hospitalisation :
- Votre traitement habituel, nous vous conseillons d’emporter vos médicaments habituels et votre ordonnance pour éviter toute rupture.
- Une paire de chaussons fermés (type charentaises évitez les chaussures ouvertes en arrière) ou des chaussures fermant facilement et antidérapantes.
- Une paire de cannes anglaises.
- Des vêtements amples faciles à mettre
Fiches SOFCOT remisent en consultation :
Le pied « ce noble instrument qui nous porte et nous supporte », aux multiples pathologies.
Hallux Valgus
Déformation du 1er orteil avec parfois chevauchement progressif de cet orteil sur le 2e (douleur à la marche, gêne au chaussage).
Le traitement s’effectue par des ostéotomies (couper l’os pour redresser l’orteil).
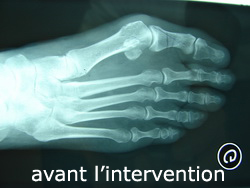
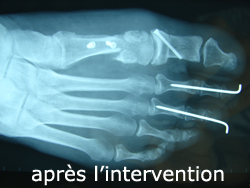
Hallux Rigidus
Dégradation arthrosique douloureuse de l’articulation de la base du 1er orteil (articulation métatarso-phalangienne).
Traitement : arthrodèse (blocage de l’articulation détruite pour supprimer la douleur).
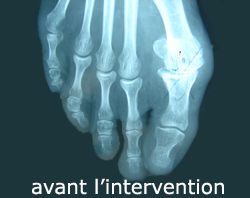
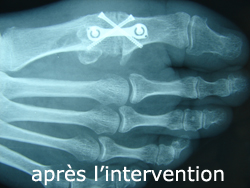
Hyperappui plantaire
Douleur plantaire du 2e orteil accompagné d’un durillon sur la zone douloureuse.
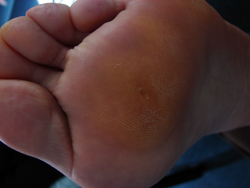
Pied Rhumatoïde
La polyarthrite rhumatoïde peut entraîner des destructions osseuses et articulaire responsable de douleur.
Pieds plats ou creux
Les pieds plats ou creux peuvent entraîner des hyperappuis douloureux qui peuvent être corrigés par :
- des ostéotomies (fracture permettant de corriger la déformation)
- ou des arthrodèses (blocage définitif de l’articulation pour éviter la récidive de la déformation)
Séquelles des fractures du pied
 Les séquelles des fractures du pied sont traitées :
Les séquelles des fractures du pied sont traitées :
- – soit médicalement par infiltrations
- – soit chirurgicalement par arthrodèse (blocage articulation) ou ostéotomie (couper l’os pour le redresser)
.
.
.
.
Maladie de Morton
La maladie de Morton est une pathologie fréquente cause de décharges électriques et de brûlures entre deux orteils.
Le traitement est médical par infiltrations ou chirurgical par ablation du névrome.
Orteils en griffe ou en marteau
Les déformations en griffe ou en marteau des orteils peuvent être la cause de douleur sur le dessus de l’orteil avec un durillon réactionnel
Syndrome du tunnel tarsien
Le syndrome du tunnel tarsien entraîne des brûlures et des engourdissements plantaires.
Le traitement est le plus souvent médical (infiltration) ; parfois chirurgical.
Auteur : Dr Richard Terracher, département d’Orthopédie
Institut Mutualiste Montsouris
L’arthrose de cheville
L’arthrose de cheville douloureuse, résistante au traitement médical par infiltration, peut être traitée par une arthrodèse (blocage définitif de la cheville) ou par une prothèse de cheville.
Les instabilités récidivantes
Les instabilités récidivantes (entorse à répétition) peuvent être traitées par reconstruction ligamentaire (ligamentoplastie).
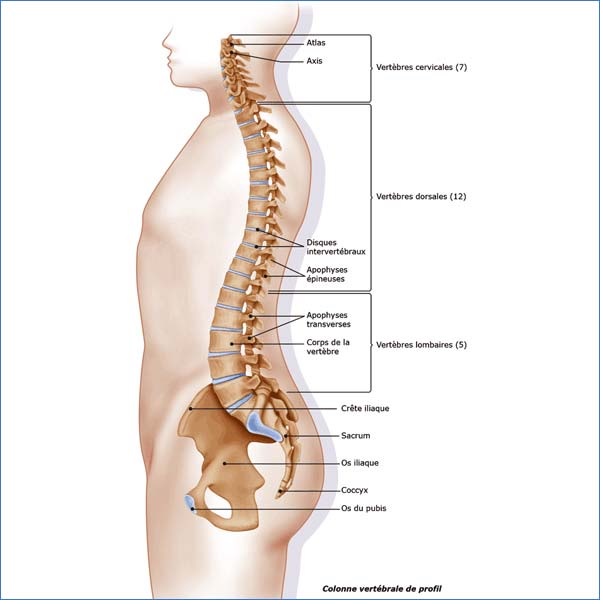 Le rachis, ou colonne vertébrale, est constitué par un empilement de vertèbres : 7 cervicales, 12 thoraciques 5 lombaires, 5 sacrées, de 2 à 5 coccygiennes.
Le rachis, ou colonne vertébrale, est constitué par un empilement de vertèbres : 7 cervicales, 12 thoraciques 5 lombaires, 5 sacrées, de 2 à 5 coccygiennes.
La superposition de ces vertèbres permet la constitution d’un canal rachidien abritant la moelle et ses prolongements radiculaires destinés à l’innervation des membres et du tronc.
Entre chaque vertèbre se trouve situé un disque intervertébral.
La chirurgie du rachis comporte donc la prise en charge de chacun de ces éléments :
- chirurgie vertébrale ou chirurgie du contenant
- chirurgie discale ou radiculaire ou chirurgie du contenu
La chirurgie osseuse vertébrale permet :
- le traitement des fractures
- la prise en charge des déformations constitutionnelles (scoliose – cyphose) ou acquises (arthrose, responsable d’une étroitesse canalaire comprimant les racines nerveuses)
- la stabilisation des lésions tumorales primaires ou secondaires.
Dans le département d’Orthopédie de l’Institut Mutualiste Montsouris sont utilisés de nombreux matériels d’ostéosynthèse pour permettre la réduction et la fixation des vertèbres tant au niveau lombaire que cervical. Ces systèmes reposent le plus souvent sur des vis implantées dans les vertèbres. Elles sont réunies par des tiges qui donnent au montage toute sa solidité. Le matériel est habituellement en titane ce qui autorise la réalisation d’IRM si nécessaire ultérieurement.
PLUSIEURS TYPES DE FIXATIONS SONT PROPOSÉES
- certaines sont semi rigides permettant de conserver une petite partie de la mobilité des vertebres les unes par rapport aux autres.
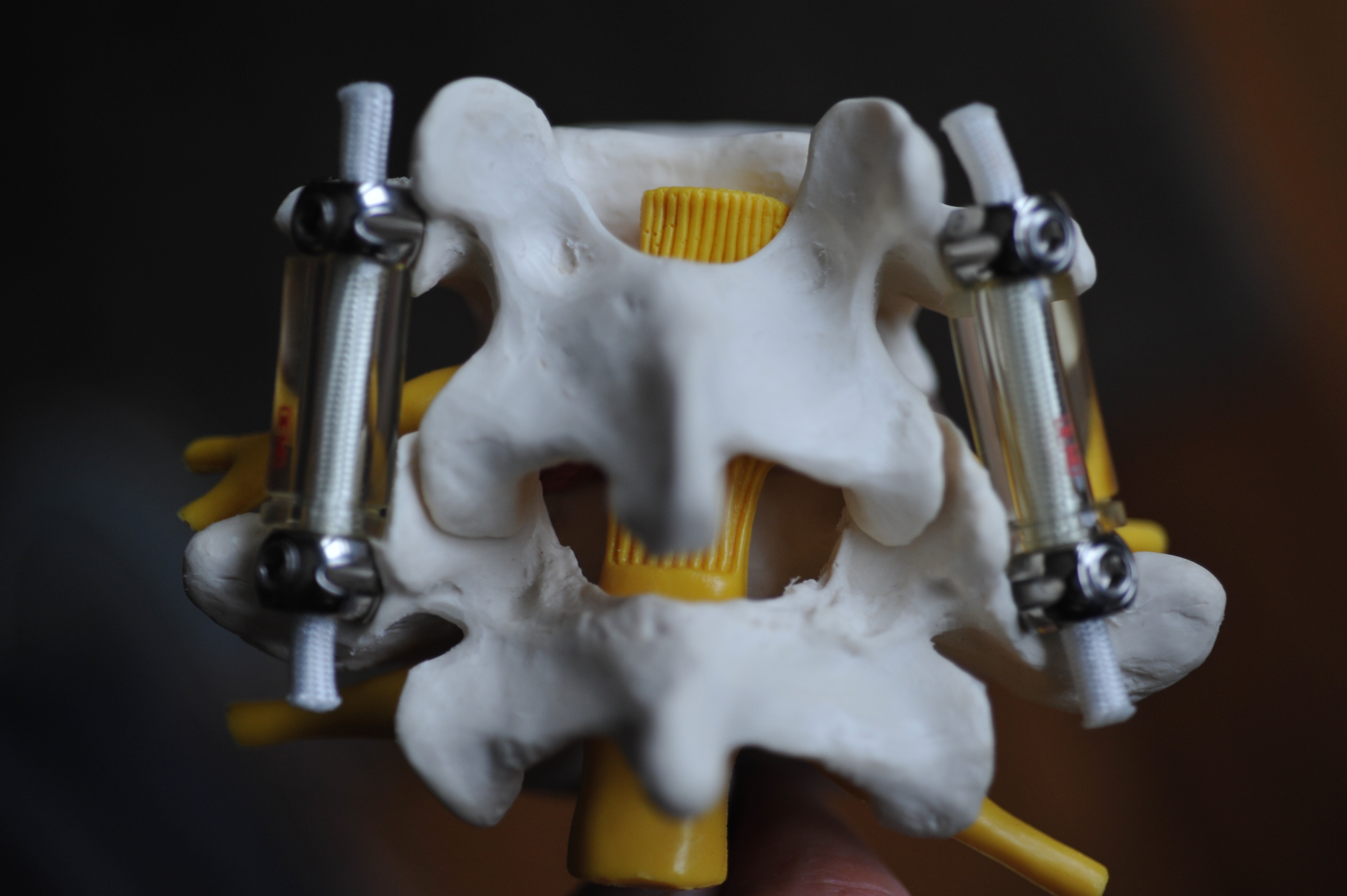
Materiel Dynesis® semi rigide
- D’autres systèmes réalisent un blocage définitif des vertèbres entre elles et associent au matériel une greffe osseuse, il s’agit alors d’une arthrodèse.

Exemple de vis pouvant être implantées dans les pédicules de la colonne vertébrale
LA CHIRURGIE DE LA HERNIE DISCALE
Elle permet de traiter les sciatiques en retirant la hernie issue du disque source de compression des racines nerveuses. Elle n’est toutefois proposée qu’après échec d’un traitement médical bien conduit lorsque les douleurs persistent, après mise en évidence d’une hernie discale importante par examens radiologiques (scanner, IRM, discographie).
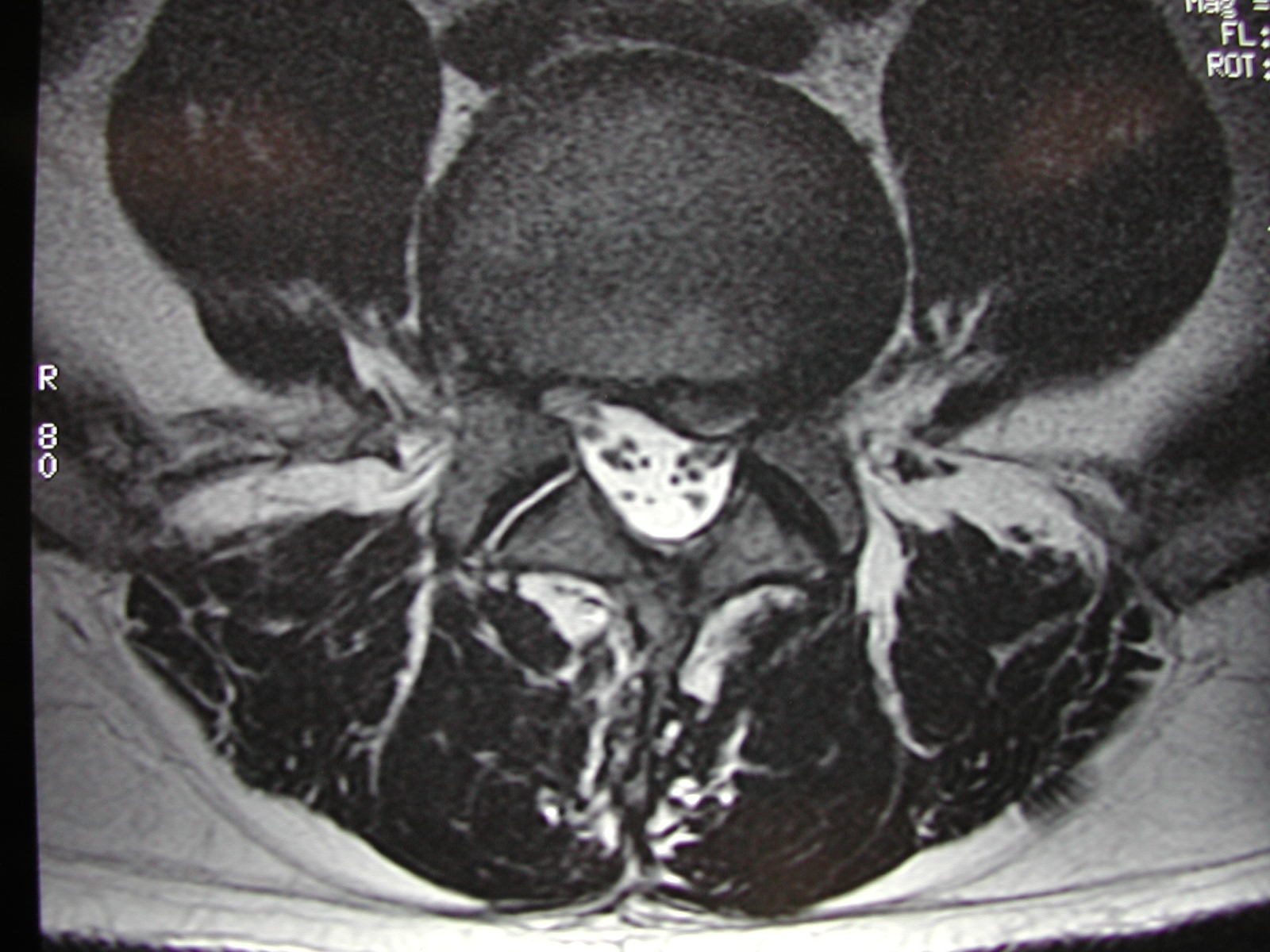
IRM montrant une volumineuse hernie discale gauche
LE TRAITEMENT DES GRANDES DÉFORMATIONS
Cette chirurgie est une des spécialités du service qu’il s’agisse des scolioses ou des spondylolisthésis (glissement vers l’avant des vertèbres les unes par rapport aux autres). Il s’agit d’une chirurgie complexe qui est justifiée chez l’adulte par l’importance du handicap ressentis par les patients.
Lisez les conseils pour les personnes opérées du dos.
Fiches SFCR (Société Française de Chirurgie du Rachis) remisent en consultation :
COMMENT PROTÉGER VOTRE DOS ?
VOUS VENEZ D’ÊTRE OPÉRÉ(E)AU NIVEAU DE LA COLONNE LOMBAIRE
En particulier : hernies discales, sténoses du canal lombaire, fracture de la colonne vertébrale, arthrodèses lombo-sacrées.
La cicatrisation de la peau est l’affaire de quelques jours, celle des tissus plus profonds va demander plus de temps.
En cas d’intervention pour hernie discale, le disque opéré est remplacé par un tissu qui va amarrer solidement entre elles les vertèbres. Mais cet « amarrage » ne peut pas se produire si vous reprenez trop vite les mouvements de flexion et de rotation de votre colonne lombaire. Il est donc nécessaire que vous preniez dorénavant un certain nombre de précautions même si vous ne souffrez plus. On serait tenté de dire SURTOUT si vous ne souffrez plus ! Les mêmes précautions sont à prendre si vous venez de bénéficier d’une arthrodèse lombo-sacrée ou d’une greffe pour scoliose. La consolidation de la greffe osseuse ne peut se faire que plusieurs mois après l’intervention chirurgicale, ce qui justifie cette prudence et ces précautions.
Pendant les 15 premiers jours
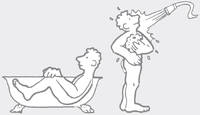 Se laver
Se laver
- Prendre une douche plutôt que de prendre un bain car il faut éviter de faire le dos rond.
- Il faut aussi pendant les 15 jours qui suivent la sortie d’hospitalisation éviter de mouiller et surtout de faire macérer la cicatrice.
 La position assise
La position assise
- Elle est parfois interdite pendant 45 jours. Il faut utiliser la position assise haute sur un tabouret à vis et sur les WC utiliser un rehausseur de toilette.
L’habillage
- Au début, habillez-vous assis(e) sur une chaise, le dos bien appuyé contre le dossier.
- Pour enfiler les collants ou les chaussettes, pour les chaussures : adopter les mocassins et utiliser un chausse-pied à long manche. Pour couper les ongles des orteils, mettez le pied sur le genou opposé.
- N’essayez pas de jouer à l’équilibriste, courbé sur une jambe, mieux vaut vous asseoir dos bien calé au siège. La pince à long manche peut servir à ramasser les objets au sol, à remonter les vêtements sans se baisser ou se pencher (slip, pantalon).
Le retour à la maison
- Il se fait le plus souvent en voiture particulière, allongé ou assis en fonction des recommandations médicales.
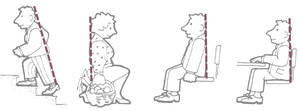 Pour monter l’escalier
Pour monter l’escalier
- Penchez-vous légèrement en avant pour répartir le poids du corps.
Pour se baisser
- Placez-vous à côté de l’objet et pliez vos genoux en gardant le buste droit.
La position assise
- N’utilisez que des chaises dures, bien droites et pas trop basses.
- Surtout pas de sièges bas et mous ! Ni fauteuils, ni canapés, ni transats, ni relax.
- Pour vous asseoir, mettez-vous d’abord sur le bord du siège puis glissez les fesses jusqu’au fond et appuyez-vous contre le dossier ; gardez les pieds bien à plat. Ne croisez pas les jambes.
- Ne pas rester assis trop longtemps.
Après les 15 premiers jours
 Le lit
Le lit
- Efforcez-vous de dormir sur le dos ou à la rigueur sur le côté, mais pas sur le ventre.
- Adoptez un matelas ferme plutôt que trop dur, il doit être adapté à votre poids et votre taille. Evitez les lits trop bas type futon.
- Préférez un oreiller peu épais à un traversin.
- Evitez de rester assis(e) trop longtemps et trop bas.
- Lisez allongé(e) sur le dos ou sur le côté.
- N’oubliez pas de vous lever ou de vous coucher comme on vous l’apprend dans le département.
- Pour faire votre lit, accroupissez-vous ou mettez-vous à genoux. Ne vous penchez pas en avant (utilisez de préférence une couette).
Donnez à vos muscles le temps de se réveiller et ne vous redressez pas brusquement. Positionnez vous, couché(e) sur le côté, sur le rebord du lit, vous vous redressez en vous appuyant sur le coude, puis sur la main. La position assise est acquise en faisant pivoter les jambes.
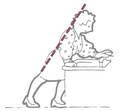 La toilette
La toilette
- Devant le lavabo, écartez les jambes et appuyez-vous contre la cuvette mais ne vous penchez pas. Pour vous rincer la bouche, pliez les jambes.
- Pendant quelques mois, préférez la douche et renoncez au bain. Accroupissez-vous pour vous laver les pieds (aide à la toilette : brosse à long manche pour orteils et éponge à manche). Pour vous laver les cheveux, mettez-vous sous la douche, debout ou à genoux.
Fente en avant : pliez un genou, jambe en arrière tendue (en vous appuyant si possible). Cela va vous rapprocher du sol et va éviter le surmenage des muscles et du dos (à faire pour toilette, vaisselle, ménage…).
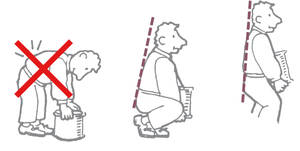 Le port de charges
Le port de charges
- Vous ne devez pas porter de charges lourdes pendant le temps d’arrêt de travail. D’ici à quelques semaines, quand vous referez les courses ou quand vous porterez des bagages, vous essayerez d’équilibrer les charges de chaque côté (2 paniers, 2 valises… ). Ne portez pas le sac à main toujours du même côté.
- Pour ramasser des charges légères au sol, vous devez vous accroupir.
- Pour les charges plus lourdes, ne vous penchez jamais en avant. Accroupissez-vous, faites une halte sur les genoux, puis relevez-vous en tendant les jambes, le dos restant droit, éventuellement en vous aidant avec les mains.
Placez-vous en face, le plus près possible en écartant les pieds et en pliant les jambes, afin de vous redresser, buste droit, poids près du corps vidant l’air de vos poumons ainsi les muscles du dos travaillent moins.
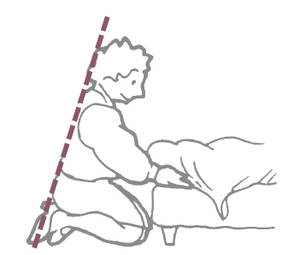 Le ménage : faites-vous aider si possible !
Le ménage : faites-vous aider si possible !
- Le balayage : utilisez un grand manche à balai mais pas de balayette. Ecartez les jambes pour être bien stable, pour ramasser la poussière ou passer sous les meubles, accroupissez-vous.
- Le passage de la serpillière et de l’aspirateur est longtemps difficile et douloureux, le mouvement de « va et vient » est donné par la flexion/extension de la jambe avant (il faut l’éviter).
- La vaisselle : écartez les jambes et appuyez-vous contre l’évier. Pour le lave-vaisselle, accroupissez-vous pour charger le chariot du bas, fléchissez légèrement les genoux pour le chariot du haut.
- Le repassage : réglez la table de repassage à hauteur du bassin, que vous soyez assis(e) ou que vous restiez debout.
- Les travaux en hauteur (laver les carreaux, planter un clou, prendre un objet au dessus d’une armoire) : évitez de lever les bras, montez sur un tabouret ou un escabeau pour vous mettre à hauteur.
- Le passage de l’aspirateur reste longtemps douloureux. Il faut l’éviter.
Ne pas se courber, mais s’agenouiller, ainsi le dos va moins travailler.
 La voiture
La voiture
- Même les trajets courts sont déconseillés en post-opératoire immédiat.
- Renoncez à entreprendre de très longs trajets en voiture pendant plusieurs mois après votre opération (5 à 6 mois). Par contre les trajets n’excédant pas quelques dizaines de km peuvent être envisagés comme passager dès le 45ème jour ou le milieu du 2ème mois comme conducteur. Mais il faudra savoir bien positionner le dossier de votre siège afin de trouver la position la plus confortable.
Les sports, le jardinage, le bricolage
- Un sport peut être autorisé tout de suite : la marche, à condition d’y aller progressivement et d’éviter les talons hauts. Se reposer souvent, au moins les premiers jours.
- Attendre la consultation de contrôle pour reprendre la natation, le vélo (sans quitter la selle), le footing.
Soyez raisonnable et évitez l’esprit de compétition pendant 1 an. De même jardinage et bricolage seront repris progressivement sans oublier de se mettre accroupi ou à genoux chaque fois que c’est nécessaire.
NE PAS SE PENCHER EN AVANT.
- Les sports qui nécessitent des mouvements de rotation de la colonne comme le tennis, le ski, le football, le golf sont fortement déconseillés pendant 1 an.
- Les sports collectifs sont définitivement déconseillés.
- Les bons cavaliers peuvent reprendre leur sport au bout d’un an de même pour les bons skieurs et golfeurs.
CONSEILS PRATIQUES AUX OPÉRÉS DE LA COLONNE CERVICALE
Vous venez de bénéficier d’une opération portant sur le rachis cervical. Une immobilisation au décours de cette intervention est nécessaire pour obtenir la cicatrisation définitive et la consolidation de la greffe osseuse ou de la fracture.
Votre immobilisation par une minerve ou un collier :
La minerve est nécessaire. Elle est inconfortable les premiers jours. Progressivement se fait une adaptation qui rend la tolérance bien meilleure (d’une façon générale, sauf avis contraire du chirurgien, il faut la conserver en permanence).
Vous venez de bénéficier d’une opération portant sur le rachis cervical
Une immobilisation au décours de cette intervention est nécessaire pour obtenir la cicatrisation définitive et la consolidation de la greffe osseuse ou de la fracture.
Votre immobilisation par minerve ou collier :
La minerve ou le collier est nécessaire. Une minerve est plus inconfortable qu’un collier. Le choix entre les deux est fait par le chirurgien en fonction de l’intervention qui a était faite. Inconfortable dans les premiers jours, il y a une adaptation progressive qui rend la tolérance bien meilleure. D’une façon générale, il faut la conserver en permanence.
 Se laver les cheveux
Se laver les cheveux
Le plus simple, surtout au début lorsque les cicatrices ne sont pas encore totalement fermées, est d’utiliser un shampooing sec. Ultérieurement, il est possible de retirer la minerve et de mettre en place un collier cervical mousse (il servira plus tard dans la période de sevrage de la grande minerve). Le shampooing est fait par une tierce personne. La tête reste bien droite sans flexion ou extension.
 Les mouvements d’auto rééducation
Les mouvements d’auto rééducation
Pratiqués avec la minerve ou le collier, ils n’ont pour but que de renforcer la musculation du cou mais pas la mobilité qui, elle, reviendra progressivement à l’usage. Démarrés vers le 1er mois post-opératoire, les exercices sont faits matin et soir.
CONSEILS PRATIQUES POUR L’ENTRETIEN DES ORTHÈSES EN COUTIL BALEINÉ
Celui-ci est confectionné en coutil( tissu épais), il est tout-à-fait envisageable de procéder au lavage avec de l’eau savonneuse tiède et une brosse en nylon. Il faut ensuite le faire sécher avant de le remettre.
Il faut éviter des lavages trop fréquents qui risquent de le faire rétrécir et ne pas le laver à la machine ni à l’eau chaude. La durée d’utilisation d’un lombostat est habituellement de 3 à 4 mois. Après cette période transitoire des zones d’appui peuvent devenir douloureuses. La détérioration des velcros qui survient ultérieurement est logique, le recours à un autre type d’immobilisation (ceinture lombaire par exemple) sera peut être indiqué en fonction de l’évolution de la symptomatologie. Il faudra en discuter à ce moment-là avec votre chirurgien.
Toujours pensez à retirer le corset en coutil baleiné en position allongée notamment la nuit.
CONSEILS PRATIQUES POUR L’ENTRETIEN DES ORTHÈSES PLASTIQUES
Celui-ci est confectionné en 2 parties, l’une est un plastique rigide, l’autre au contraire est en mousse polyuréthane. Ces deux éléments peuvent être nettoyés avec un gant de toilette, de l’eau et du savon. Il faut ensuite rincer avec un linge humide. Une serviette éponge peut être utilisée pour sécher la mousse plastique. L’orthèse séchera d’elle-même en 20 à 30 minutes.
S’il est indispensable d’obtenir le séchage rapide de l’orthèse on peut employer un sèche-cheveux à l’air presque froid qui autorisera le séchage en 5 à 10 minutes. L’extérieur de l’orthèse plus rigide peut subir un nettoyage plus énergique que la partie interne en mousse. Il ne faut pas laisser l’orthèse exposée au soleil très chaud ou près d’un radiateur car le plastique pourrait se déformer, se ramollir.
Il ne faut pas hésiter à renouveler ce nettoyage fréquemment notamment en cas de fortes chaleurs. La durée d’utilisation de ce type d’orthèse est habituellement de 3 à 4 mois.
Au-delà de cette période une dégradation des points d’attache voire de l’orthèse elle même, notamment dans les minerves, est tout-à-fait possible, heureusement habituellement le sevrage de l’orthèse est proposé avant cette phase. Dans quelques cas très particuliers le recours à une orthèse complémentaire est parfois justifié mais seulement sur une prescription médicale.
EN RÉSUMÉ
- Chaque fois que la colonne vertébrale risque d’être sollicitée, la soulager avec les jambes.
- NE PAS SE PENCHER EN AVANT mais PLIER LES GENOUX.
- Toujours penser à se mettre à la hauteur de l’effort à fournir. Portez toujours des charges lourdes contre vous.
Tous ces conseils visent à vous aider à mettre votre colonne au repos le temps que la cicatrisation en profondeur soit achevée. Ensuite, vous continuerez par habitude à respecter ces consignes mais vous pourrez faire confiance à votre colonne qui sera aussi solide qu’avant l’opération.
Trois derniers conseils
- Être progressif et raisonnable dans sa réhabilitation
- L’apparition d’une douleur impose la prudence et l’arrêt de l’effort ou de l’exercice entrepris
- Ces différents conseils ne doivent pas conduire à un excès de prudence. Il faut absolument rester actif et continuer à se déplacer
Rappel : les aides sont : rehausseur de WC, pince de préhension, chausse-pied à long manche, éponge à manche, brosse à orteils à long manche, tapis anti-dérapant.
Auteur : Pr Christian Mazel
Les séquelles de traumatologie
Le département de chirurgie orthopédique n’est pas relié avec un service d’urgence.
Il ne prend donc pas en charge, sauf cas particuliers la traumatologie primaire mais peut prendre en charge les séquelles de cette traumatologie des membres ou du rachis.
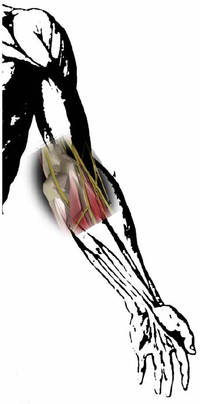
Le nerf cubital peut être comprimé comme d’autres nerfs du bras dans des passages étroits lorsqu’il descend à la main. Le site de compression le plus fréquent est le coude lorsqu’il passe en arrière de la saillie osseuse du coude appelée “ épitrochlée”.
Les autres sites de compression sont beaucoup plus exceptionnels au niveau de la base du cou, notamment au niveau des racines du nerf et encore plus exceptionnellement au niveau de la main, au niveau du poignet. Dans ces derniers cas, il existe souvent une cause de compression locale particulière comme un ligament inhabituel, un os surnuméraire ou un kyste.
La compression du nerf cubital au coude donne plusieurs problèmes :
- sensitifs : il s’agit d’endormissements, de fourmillements, de paresthésies dans le bord interne de la main et des deux doigts internes de la main.
- moteurs : il s’agit essentiellement d’une diminution de la force et de l’adresse de la main dans les formes débutantes. Dans les formes graves, presque tous les petits muscles de la main qui donnent l’harmonie et la finesse du mouvement de la main peuvent perdre leur force, voire s’atrophier.
Les causes de compression du nerf au coude sont multiples : outre une fragilité individuelle constitutionnelle, les causes principales sont la compression du nerf sous l’arcade musculaire du cubital antérieur, l’angulation que fait le nerf en passant derrière l’épitrochlée. La position fléchie du coude répétée, prolongée, exagérée éventuellement par certaines déformations arthrosiques ou congénitales du coude sont autant de facteurs traumatisant le nerf cubital.
Les examens complémentaires :
L’examen électromyographique est le plus important et a deux intérêts : le 1er est de confirmer l’endroit où le nerf est comprimé, principalement le coude et ensuite d’en apprécier la gravité.
Les radiographies simples recherchent une cause locale comme une arthrose ou une déformation du coude.
Les traitements
 Plusieurs traitements sont possibles selon ces différents facteurs causals et les différentes degrés de gravité : La simple mise au repos du nerf en prenant quelques mesures ergonomiques en gardant le coude le plus souvent étendu peut suffire dans les formes bénignes. Cette technique a l’avantage de son innocuité. La simple ouverture de l’arcade tendino-musculaire du cubital antérieur ne serait efficace que sur les compressions situées sous cette arcade. Elle s’adresse qu’aux cas de compression limitée sans cause locale et peu graves. Son avantage est sa simplicité : petite incision, pas d’immobilisation, suites habituellement simples, possibilité de se resservir de son bras et de sa main immédiatement.
Plusieurs traitements sont possibles selon ces différents facteurs causals et les différentes degrés de gravité : La simple mise au repos du nerf en prenant quelques mesures ergonomiques en gardant le coude le plus souvent étendu peut suffire dans les formes bénignes. Cette technique a l’avantage de son innocuité. La simple ouverture de l’arcade tendino-musculaire du cubital antérieur ne serait efficace que sur les compressions situées sous cette arcade. Elle s’adresse qu’aux cas de compression limitée sans cause locale et peu graves. Son avantage est sa simplicité : petite incision, pas d’immobilisation, suites habituellement simples, possibilité de se resservir de son bras et de sa main immédiatement.
Dans les formes graves avec paralysie partielle ou complète et/ou avec les causes locales comme une déformation osseuse, le traitement repose sur la suppression de la cause de la compression et de l’angulation du nerf dans la flexion du coude. Plusieurs possibilités thérapeutiques existent : résections partielles de l’épitrochlée, ou déplacement du nerf cubital en avant de celui-ci sous la peau ou à travers les muscles. Ces interventions sont plus importantes, entraînant forcément une impotence fonctionnelle plus longue et un taux d’incidents ou de complications plus important comme des hématomes, une cicatrice plus sensible, par exemple. Dans les formes graves et/ou avec causes locales, ce traitement est recommandé par la plupart des auteurs. Une translocation antérieure sous cutanée est mon choix pour ce qui me semble être le meilleur rapport : intérêt – inconvénient. Une immobilisation relative de 8 jours pour éviter que le nerf ne reparte en arrière est nécessaire ainsi qu’un drainage nécessitant quelques jours d’hospitalisation.
La récupération de la fonction du membre est en général assez rapide au bout de quelques jours et les fils sont retirés au 15e jour.
La récupération neurologique
La récupération neurologique est fonction de la gravité de la compression. La disparition des douleurs et des impressions électriques de paresthésies disparaît en général rapidement en quelques jours. La récupération de l’endormissement permanent des doigts du territoire cubital peut prendre de 6 mois à un an dans les formes sévères. En effet si certaines fibres nerveuses sont simplement sidérées et redeviennent fonctionnelles dans les semaines qui suivent, certaines fibres nerveuses sont interrompues et nécessitent de repousser jusqu’à la main. Cette repousse se fait à la vitesse d’1 à 2 mm par jour et peut s’épuiser avec le temps et la récupération ne sera alors pas totale. La sensibilité récupère en règle mieux que la motricité. Cette repousse sera pénalisée par l’âge, les troubles métaboliques comme le diabète, l’alcool. Dans quelques cas particulièrement graves, sans récupération satisfaisante de la motricité, on peut être amené, plusieurs mois après la libération du nerf, à proposer une chirurgie sur les tendons de la main, pour améliorer la fonction de la main.
Auteur : Dr Christel Conso, département d’Orthopédie
Institut Mutualiste Montsouris
L’opération consiste à ouvrir le ligament annulaire antérieur du carpe qui comprime le nerf médian. Ce ligament important qui retient les tendons des doigts dans le poignet, va cicatriser en quelques semaines.
Il résulte de la compression du nerf médian dans le canal carpien, au niveau du talon de la main. Les deux poignets sont souvent atteints. La cause n’est pas très bien connue. Le nerf médian est un nerf mixte (sensitif et moteur) ce qui explique l’association des troubles de la sensibilité aux déficits musculaires de la
main.
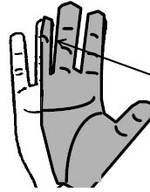 Les troubles de la sensibilité
Les troubles de la sensibilité
Ils se manifestent par des engourdissements, des sensations de fourmillements plus ou moins douloureux prédominant au repos et la nuit avec diminution de la sensibilité au toucher. Leur topographie est celle du schéma avec souvent une diffusion vers le bras et l’épaule.
Les troubles moteurs
Ils se traduisent par une diminution progressive de la force musculaire puis par une atrophie des muscles superficiels du pouce.
L’association de ces déficits est responsable d’une maladresse des gestes qui prédomine le matin et qui peut aboutir à la longue à une paralysie partielle de la main.
L’électromyogramme
L’électromyogramme sert à confirmer le diagnostic (toutes les paresthésies de la main ne sont pas forcement un syndrome du canal carpien), le siège et la gravité de la compression du nerf médian.
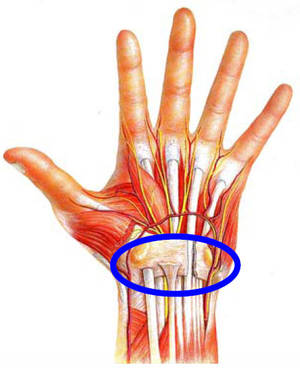 Les infiltrations locales
Les infiltrations locales
Les infiltrations locales de dérivés corticoïdes peuvent soulager les douleurs mais après quelques infiltrations il est raisonnable de recourir au traitement chirurgical afin de stopper l’évolution vers la paralysie.
Ceci entraîne une diminution temporaire de la force de la main et de sa fonction comme l’illustre le schéma.
L’hospitalisation peut le plus souvent être réduite (chirurgie ambulatoire) à une seule journée, en fonction de l’état de santé, de la proximité du domicile et de la disponibilité d’une tierce personne le jour de l’opération et la nuit qui la suit.
L’anesthésie est locale, complétée par un sédatif. La consultation pré-opératoire d’un anesthésiste est donc obligatoire. Un seul côté est opéré à la fois, pour ne pas perturber les gestes essentiels et intimes de la vie quotidienne. Il est recommandé de se servir immédiatement de sa main, dès la disparition de l’anesthésie. Les gestes sont limités par le premier pansement qui est assez volumineux, les premiers jours afin de diminuer les douleurs. Il est remplacé par un simple adhésif au premier pansement réalisé 2ème jour post-opératoire. Les fils se résorbent seul et tout pansement peut être retiré au 8e jour. Il est alors possible de se laver les mains sans restriction aucune.
Deux techniques sont possibles :
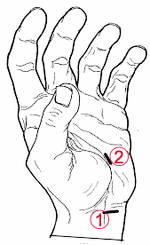 1- La technique endoscopique qui consiste à sectionner le ligament par une petite incision sous le contrôle d’une caméra.
1- La technique endoscopique qui consiste à sectionner le ligament par une petite incision sous le contrôle d’une caméra.
2- La chirurgie classique ouvre plus largement et est techniquement plus facile et donc un peu plus sûre. L’intérêt de l’endoscopie est une cicatrice plus petite, et un plus grand confort post-opératoire et une récupération plus rapide, comme le montre la courbe suivante.
Le schéma suivant donne l’évolution de la force de la poigne à la 1e, 3e et 9e semaine, respectivement pour la technique endoscopique et la chirurgie conventionnelle. La force de la poigne reflète bien la récupération fonctionnelle. A 6 mois, toutes les études montrent qu’il n’y a pas de différences à part la cicatrice.
 La technique endoscopique est une technique délicate. Il est parfois nécessaire dans certain cas de passer à la technique classique en cours d’intervention. Les complications sont rares, essentiellement vasculo-nerveuses ou tendineuses (0.03% des cas sur une étude nationale), et dépendent beaucoup de l’expérience du chirurgien.
La technique endoscopique est une technique délicate. Il est parfois nécessaire dans certain cas de passer à la technique classique en cours d’intervention. Les complications sont rares, essentiellement vasculo-nerveuses ou tendineuses (0.03% des cas sur une étude nationale), et dépendent beaucoup de l’expérience du chirurgien.
La rééducation est le plus souvent facultative.
Les résultats, dépendants de la gravité de la compression nerveuse sont, en règle :
- Disparition immédiate des douleurs nocturnes (le soir même de l’opération)
- Disparition progressive des engourdissements (plusieurs semaines)
- Réapparition progressive de la sensibilité ( de quelques jours à quelques mois)
- La force, de même que l’indolence de la paume se normalise progressivement. La main est « oubliée » généralement entre 3 et 6 mois.
- La reprise de travail est très variable, notamment en fonction du type d’activité professionnelle. Elle varie de 10 jours pour les activités les plus légères à un mois environ pour les activités de force soutenue.
- Récidives exceptionnelles (0,1% des cas).
En conclusion, il s’agit d’une intervention gratifiante, mais qui n’est pas « magique ». Elle nécessite une grande rigueur dans sa réalisation technique et un peu de patience avant de donner toute satisfaction.
Auteur : Dr Christel Conso, département d’Orthopédie
Institut Mutualiste Montsouris
décembre 2007
Les données rapportées sont tirées des comptes rendus de la table ronde 1996, de la Société Française d’Arthroscopie
La prise en charge de la douleur est un élément important du suivi post-opératoire. Le service de Chirurgie orthopédique accorde une importance toute particulière au contrôle de la douleur. Ceci permet de rendre plus agréable les suites opératoires et facilite la rééducation.
C’est pourquoi :
- Dès la consultation d’anesthésie, certains modes d’analgésie sont présentés au futur opéré.
- Une plaquette explicative est remise à l’arrivée dans le département, de façon à ce que chacun puisse se familiariser avec notre mode d’évaluation de la douleur.
- En post-opératoire, la douleur est évaluée très régulièrement auprès de chaque opéré de façon à adapter au mieux le traitement.
LA DOULEUR, NOUS SOMMES TOUS CONCERNÉS !
Le traitement de la douleur fait partie des soins que nous nous engageons à fournir aux patients, et nous mettons tous les moyens à notre disposition pour la soulager même si nous ne pouvons pas en garantir l’absence totale.
LA DOULEUR, PARLONS-EN !
Le traitement de la douleur fait complètement partie des soins que nous nous engageons à fournir aux patients.
Il est très important de savoir quand et comment souffre le patient : seul le malade connait l’importance de la douleur et le moment ou elle survient. La douleur est évaluée entre 0 et 10, sa chant que : 0 représente « pas de douleur » et 10 « douleur maximale » (échelle numérique ou échelle analogique comme présentée ci dessous).
 LES MÉDICAMENTS
LES MÉDICAMENTS
Il existe plusieurs possibilités d’administration des antalgiques (médicaments contre la douleur : paracétamol, anti-inflammatoires, morphine) : les médicaments sont proposés en fonction de la nature et de l’ intensité des douleurs. Ils la soulagent, même s’ils ne la suppriment pas toujours totalement. Le traitement est prescrit par les médecins :
- en perfusion intra-veineuse,
- en injection sous-cutanée,
- en comprimés quand il est possible aux patients de s’alimenter
- par pompe « P.C.A. » : analgésie contrôlée par le patient. Dans ce cas, c’est le patient qui peut s’auto-administrer de petites doses de morphine quand il en a besoin.
5 POINTS À RETENIR
Dans le département de chirurgie orthopédique, l’ensemble du personnel s’engage à prendre en charge la douleur, la soulager sans attendre et à donner toutes les informations utiles aux patient.
Le soulagement de la douleur dépend aussi du patient : ne pas hésiter à en parler. La douleur doit pouvoir être soulagée même si elle n’est pas toujours suprimée.
Un traitement efficace s’attaque à la douleur 24 heures sur 24.
La morphine est le médicament le plus utilisé et le plus efficace pour les douleurs intenses, elle se prescrit sans danger, mais à doses contrôlées.
