CENTRE DE FERTILITE – PMA
ACTIVITÉ
Tous.tes les patient.e.s pris.es en charge en PMA (appelé également AMP : Assistance Médicale à la Procréation) à l’IMM bénéficient de l’expertise d’une équipe multidisciplinaire (gynécologues obstétriciens, endocrinologues de la reproduction, andrologues, biologistes de la reproduction, psychologue, sages-femmes, infirmières, techniciens de laboratoire d’AMP) et d’un large panel de techniques qui sont proposées et adaptées au cas par cas. A l’ IMM, l’équipe s’organise pour proposer des délais de première consultation rapides et une prise en charge diagnostique et thérapeutique optimale et personnalisée. Le secrétariat est à la disposition des patient.e.s pour répondre aux questions .
POUR LES COUPLES HOMME/FEMME
Notre centre prend en charge les couples présentant une infertilité nécessitant la réalisation d’une AMP (inséminations intra utérines, techniques de fécondation in vitro : FIV classique, ICSI et IMSI ), y compris une infertilité dans le cadre du handicap.
Formulaire de demande de RDV pour les couples Homme/Femme : Cliquez ici
POUR LES COUPLES DE FEMMES ET POUR LES FEMMES NON MARIÉES
Depuis l’application du décret des nouvelles lois de bioéthiques en décembre 2021, le centre d’AMP de l’Institut Mutualiste Montsouris propose une prise en charge pour les couples de femmes et pour les femmes non mariées. La prise en charge est possible après attribution des paillettes de spermatozoïdes de donneur par les CECOS.
Formulaire de demande de RDV pour les couples de femmes : Cliquez ici
Formulaire de demande de RDV pour les femmes non mariées : Cliquez ici
POUR LES DEMANDES DE PRÉSERVATION DE FERTILITÉ NON MÉDICALE DITE SOCIÉTALE
Le centre de l’IMM dispose des autorisations pour la préservation de fertilité (PF) non médicale (dite sociétale) qui concerne toutes les femmes âgées entre 29 et 37 ans souhaitant cryoconserver leurs ovocytes en vue d’une utilisation ultérieure pour un projet parental.
Les techniques de congélation ovocytaire ( vitrification ovocytaire) sont réalisées au laboratoire d’AMP de l’IMM.
Formulaire de demande de RDV pour congélation ovocytaire non médicale : Cliquez ici
Attention les délais actuels de prise en charge au sein de notre centre, ne nous permettent plus actuellement de donner suite aux demandes d’inscription, merci de votre compréhension.
POUR LES DÉMARCHES POUR UN DON D’OVOCYTES
Toute l’équipe est à l’écoute des donneuses d’ovocytes qui sont reçues en consultations dédiées regroupées sur une journée. Pour toute démarche de don d’ovocytes, une secrétaire peut répondre à toutes les questions au 01 56 61 61 05 ou au 01 56 61 61 06 ou par courriel à l’adresse : imm-amp@imm.fr
POUR LES DEMANDES CONCERNANT L’INFERTILITÉ MASCULINE
Les patients suivis en consultation d’Andrologie peuvent bénéficier de différentes explorations à l’IMM : Imagerie génitale masculine (échographie scrotale et voies génitales profondes), bilans sanguins comprenant : sérologies, dosages hormonaux, bilan génétique.
D’autres explorations sont prévues prochainement notamment la mise en place de la spermiologie diagnostique. Les spermogrammes seront réalisés à L’IMM.
Depuis le 12 mars 2019, il est aussi possible de réaliser des prélèvements chirurgicaux des spermatozoïdes par biopsie testiculaire (micro TESE) en vue d’un projet parental en AMP. La biopsie testiculaire est réalisée en cas d’azoospermie, d’anéjaculation ou encore en situation de handicap. Les techniques de cryoconservation des spermatozoïdes sont également réalisées sur place.
POUR TOUTE DEMANDE D’UN ACCOMPAGNEMENT PSYCHOLOGIQUE
A chaque étape de la prise en charge et en cas de besoin, un accompagnement psychologique peut être proposé aux patient.e.s au sein du centre.
La réalisation de stimulations ovariennes sans PMA, en cas de troubles de l’ovulation isolés, peut-être prise en charge par nos confrères gynécologues de ville.
Gage de son expertise, le laboratoire de PMA de l’Institut Mutualiste Montsouris est le 1er a être accrédité par le COFRAC (Comité Français d’Accréditation) en Embryologie Clinique sous le n° 8-3143.
Les portées d’accréditation pour lesquelles le laboratoire est accrédité sont disponibles sur www.cofrac.fr
La liste détaillée des examens accrédités est disponible sur www.cofrac.fr
*L’IMM n’autorise pas ses clients à faire référence aux activités du LBM en utilisant le logo de l’IMM conjointement à celui du COFRAC, ou de la marque d’accréditation « Examens médicaux NF EN ISO 15189 » ; seule une référence textuelle est autorisée à condition d’être complète : i.e. comportant le n° d’accréditation et la mention « Portée disponible sur www.cofrac.fr ».
Le centre de PMA est également activement engagé dans une démarche qualité ISO 9001.
L’unité de PMA effectue chaque année environ :
- 600 ponctions ovariennes pour FIV ou ICSI ;
- 380 transferts d’embryons congelés ;
- 350 inséminations ;
- 4000 échographies de monitorage folliculaire et de débuts de grossesse sont réalisées sur place chaque année.
ORIENTATIONS PRINCIPALES DU CENTRE d’ASSISTANCE MÉDICALE
A LA PROCRÉATION DE L’IMM
La prise en charge des couples en situation de handicap (moteur, visuel ou auditif) est réalisée en collaboration très étroite avec le département Mère-Enfant. Une consultation en langue des signes peut être réalisée. Pour plus d’informations, contactez Béatrice Idiard-Chamois.
Vous serez pris en charge dans une unité à taille humaine, dont chaque membre a à coeur de vous assurer un suivi personnalisé tout au long de votre prise en charge.
Depuis Mars 2019, développement au sein de l’équipe d’AMP de l’iMM de la prise en charge de l’hypofertilité masculine avec la réalisation de prélèvements chirurgicaux des spermatozoïdes en unité de chirurgie ambulatoire (Coordonné par le Dr Izard et l’équipe de biologie de la reproduction).
L’activité du don d’ovocytes continue au sein de l’IMM, elle est assurée par un gynécologue clinicien Dr Gout et un biologiste de la reproduction Dr Dahoun.
Techniques
La pompe à GnRH est une technique spécifique utilisée dans certains troubles de l’ovulation (problèmes hypothalamiques).
Une pompe, type pompe à insuline, fixée le plus souvent sur le ventre de la femme, délivre de façon programmée une microdose d’hormone hypothalamique (La GnRH) toutes les 90 minutes.
Il s’agit d’un processus tout à fait indolore et adapté à la vie quotidienne qui permet de restaurer une ovulation. La bonne efficacité du traitement est suivie par dosages hormonaux et échographies pelviennes.
Il s’agit de la technique d’AMP la plus simple.
Une stimulation ovarienne par injections est le plus souvent réalisée pour faire maturer un ou 2 follicules, ce qui nécessite un suivi par dosages hormonaux sanguins et échographie(s) pelvienne(s).
Lorsque le follicule est mature, une dernière injection est prescrite pour déclencher l’ovulation. L’insémination intra utérine de spermatozoïdes est réalisée environ 36 h après.
 Le jour de l’insémination, l’homme fait son recueil de sperme. Le sperme est préparé le jour même au laboratoire.
Le jour de l’insémination, l’homme fait son recueil de sperme. Le sperme est préparé le jour même au laboratoire.
L’insémination est un geste simple et la plupart du temps totalement indolore, qui ne nécessite pas d’anesthésie.
Après pose d’un speculum dans le vagin, un cathéter fin et souple est introduit dans la cavité utérine par le médecin. Les spermatozoïdes préalablement préparés et sélectionnés sont alors déposés au fond de la cavité utérine.
Pour en savoir plus : http ://www.procreationmedicale.fr/differentes-techniques-amp/insemination-artificielle/
La FIV est une technique d’AMP consistant à réaliser la fécondation en dehors du corps humain (in vitro). La rencontre des gamètes féminins (ovocytes) et masculins (spermatozoïdes) est réalisée au laboratoire d’AMP.
La 1ère étape chez la femme est la stimulation ovarienne par injections. Elle a pour but de faire maturer simultanément plusieurs follicules. Ce traitement hormonal nécessite la réalisation d’un suivi précis et régulier par dosages hormonaux sanguins et échographies pelviennes.
Lorsque les follicules sont prêts, une dernière injection est prescrite pour déclencher l’ovulation.
Environ 36h plus tard a lieu la ponction folliculaire sous contrôle échographique et sous anesthésie générale ou locale. La ponction folliculaire permet de récupérer les ovocytes présents à l’intérieur des follicules mûrs.
Le jour de la ponction folliculaire, l’homme fait son recueil de sperme. Le sperme est préparé le jour même au laboratoire avant la mise en fécondation.
Au sein du laboratoire d’AMP, les spermatozoïdes sont déposés au contact du complexe cumulo-ovocytaire (ensemble cellulaire contenant l’ovocyte et les cellules disposées autour de l’ovocyte, appelées cellules folliculaires). Les spermatozoïdes vont produire des enzymes libérant ainsi les liens entre les cellules folliculaires, ce qui facilite le passage d’un spermatozoïde qui fécondera l’ovocyte.
La fécondation de l’ovocyte par le spermatozoïde a lieu à J0, ce jour correspond au jour de la ponction ovocytaire. Les signes de fécondation sont observés à J1, puis l’ovocyte fécondé se divise en plusieurs cellules entre J1 et J2, on parle alors d’embryon. Le transfert de 1 ou 2 embryons dans l’utérus est le plus souvent réalisé à J2 ou J3.
Le transfert embryonnaire est un acte la plupart du temps totalement indolore, qui ne nécessite pas d’anesthésie. Après pose d’un speculum dans le vagin, un cathéter fin et souple est introduit dans la cavité utérine par le médecin. L’embryon ou les embryons sont alors déposés sur la muqueuse utérine.
L’embryon poursuit son développement dans la cavité utérine pendant environ une semaine (J7/J8) puis, si les conditions sont réunies, s’y implante. L’interaction entre l’embryon et la paroi utérine va entrainer la production d’une hormone. C’est cette hormone, l’HCG qui sera dosée lors du test de grossesse réalisé 12 à 14 jours après le transfert embryonnaire.
Pour en savoir plus : http://www.procreationmedicale.fr/differentes-techniques-amp/fecondation-in-vitro/
Le déroulement de la FIV classique et celui de l’ICSI sont identiques, pour tout ce qui concerne les traitements, la ponction folliculaire, le développement des embryons, le transfert embryonnaire, et les chances de grossesse.
La différence entre ces 2 techniques concerne la technique utilisée par le laboratoire pour réaliser la fécondation.
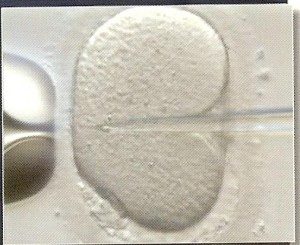 L’ICSI est réalisée par un technicien sous microscope. Le biologiste ou le technicien choisit un spermatozoïde, celui présentant les meilleurs critères morphologiques, l’immobilise, le fait migrer le long de la pipette d’injection. Une seconde pipette maintient l’ovocyte. Le technicien perce la membrane de l’ovocyte grâce à la pipette puis micro-injecte le spermatozoïde dans le cytoplasme de l’ovocyte.
L’ICSI est réalisée par un technicien sous microscope. Le biologiste ou le technicien choisit un spermatozoïde, celui présentant les meilleurs critères morphologiques, l’immobilise, le fait migrer le long de la pipette d’injection. Une seconde pipette maintient l’ovocyte. Le technicien perce la membrane de l’ovocyte grâce à la pipette puis micro-injecte le spermatozoïde dans le cytoplasme de l’ovocyte.
L’ICSI est proposée lorsque le sperme présente une altération importante de l’un de ses paramètres (numération, mobilité, morphologie) ou après un échec de fécondation en FIV classique.
Le choix de la technique de fécondation est déterminé en staff pluridisciplinaire, en fonction du couple, il n’existe pas de technique meilleure qu’une autre, mais une technique pour un couple.
Pour en savoir plus : http://www.procreationmedicale.fr/differentes-techniques-amp/fecondation-in-vitro-avec-icsi/
Il s’agit d’une variante de la technique d’ICSI. C’est l’injection d’un spermatozoïde mobile vivant observé et choisi au très fort grossissement (X6600 fois). En effet, certaines anomalies spermatiques ne sont pas visualisées au grossissement classique utilisé en ICSI (X200 ou X400).
Ce type de prélèvement peut être proposé lorsqu’il n’y a pas de spermatozoïdes dans le sperme éjaculé. Les spermatozoïdes sont prélevés chirurgicalement par l’urologue. Les prélèvements sont réalisés au niveau testiculaire et /ou au niveau épididymo-déférentiel.
Les prélèvements sont ensuite directement acheminés au laboratoire d’AMP. Les spermatozoïdes retrouvés sont isolés et utilisés directement pour féconder les ovocytes le jour même (prélèvement synchrone), ou cryoconservés pour une utilisation différée (prélèvement asynchrone).
Vitrification ovocytaire et embryonnaire : cette technique consiste à plonger les ovocytes ou les embryons directement dans l’azote liquide (>180°C).
Donc, la descente en temperature est très rapide comparée à la congélation lente.
Il faudra préparer les ovocytes ou les embryons en remplaçant l’eau par un des cryoprotecteurs pour éviter la formation des cristaux d’eau. Ce qui détruirait l’embryon et le rendrait inutilisable.
Texte en cours de rédaction
Cette technique consiste à laisser les embryons dans le milieu de culture (in vitro) jusqu’au 5ème voir 6ème jour après la mise en fécondation pour évaluer la qualité et l’évolutivité des embryons.
Foire aux questions (FAQ)
Sur la prise en charge en AMP pour la préservation de la fertilité non médicale à l’IMM.
La PF consiste à réaliser un ou des cycle(s) de stimulation ovarienne, suivi(s) d’une ponction ovarienne afin de prélever des ovocytes matures et de les congeler, en vue d’une éventuelle utilisation ultérieure.
Toutes les femmes âgées de 29 ans jusqu’à la veille de leur 37eme anniversaire.
Pour toute demande de prise en charge pour une préservation de fertilité non médicale à l’Institut mutualiste Montsouris, il vous suffit de remplir le formulaire de prise en charge disponible en ligne sur le site de l’AMP de l’IMM. Le formulaire sera ensuite adressé à l’adresse e-mail suivante : Imm-amp@imm.fr . Vous serez ensuite contactée dans une délai de X par nos secrétaires pour convenir d’une date de consultation avec l’un de nos cliniciens.
Le médecin clinicien reçoit la patiente en consultation pour l’ouverture du dossier médical. Au cours de cette consultation, le médecin clinicien note l’ensemble des antécédents médicaux de la patiente. Il lui remet l’ensemble des informations concernant la démarche de PF. Le médecin prescrit également des examens complémentaires si nécessaire.
Afin d’évaluer la réserve ovarienne de la patiente, une échographie pelvienne et des dosages hormonaux seront prescrits. Des sérologies virales seront également prescrites.
Selon les antécédents médicaux de la patiente et si nécessaire, le médecin peut être amené à prescrire d’autres examens complémentaires.
Oui, une seconde consultation avec le médecin clinicien sera à prévoir après un délai légal de réflexion de 3 mois, afin de remettre les résultats des examens prescrits. Si la patiente confirme son souhait de réaliser une stimulation ovarienne pour PF, et en l’absence de contre-indication médicale, un protocole de stimulation ovarienne sera planifié lors de cette seconde consultation.
Une consultation avec le médecin biologiste de la reproduction est également à prévoir ; celle-ci consiste à informer la patiente sur le déroulement du processus/modalités de cryoconservation des ovocytes.
Une consultation d’anesthésie sera à prévoir dans un second temps, une fois la stimulation ovarienne programmée.
Il existe de nombreux protocoles de stimulation. L’organisation se fera avec votre médecin, en fonction de votre dossier.
En cours de stimulation, les injections de stimulation sont réalisées à domicile, soit par la patiente elle-même, soit par une infirmière.
Plusieurs contrôles incluant à chaque fois une échographie et une prise de sang seront à prévoir, à l’IMM, au cours de cette stimulation, afin d’apprécier la réponse des ovaires à la stimulation et prévoir la date de la ponction d’ovocytes en fonction.
La ponction ovarienne en vue d’une préservation de fertilité est réalisée au bloc de chirurgie ambulatoire.
Celle-ci est réalisée sous sédation/anesthésie générale, ou sous anesthésie locale (pouvant être associée éventuellement à de l’hypnose conversationnelle) et dure environ 20 minutes. Les liquides folliculaires issus de la ponction seront acheminés du bloc opératoire au laboratoire d’AMP afin de récupérer les ovocytes.
Une surveillance d’environ 2-3 heures après la ponction est ensuite nécessaire. Un retour à domicile est en général possible en fin de matinée ou début d’après-midi, avec la présence obligatoire d’un accompagnant pour le retour et durant les 24 heures suivant la ponction.
Les liquides de ponction folliculaire seront analysés sous microscope au laboratoire d’AMP afin de récupérer les ovocytes. Seuls les ovocytes matures seront cryo conservés par technique de vitrification et conservés dans de l’azote liquide. Attention le nombre d’ovocytes récupérés n’est donc pas forcément égal au nombre d’ovocytes congelés !
La cryoconservation ovocytaire est maintenue tant que la patiente le souhaite et tant qu’elle est en âge de bénéficier d’une prise en charge en AMP, c’est-à-dire jusqu’à la veille du 45e anniversaire.
La PF non médicale est prise en charge par le système de sécurité sociale en France.
En revanche la conservation annuelle des ovocytes au sein du laboratoire n’est pas entièrement prise en charge par la CPAM. Elle est facturée par un acte codé B150 qui correspond environ à 40,50 Euros quel que soit le nombre d’ovocytes congelés.
Chaque année, un courrier (appelé relance) est envoyé à la patiente pour connaitre son souhait concernant la poursuite ou non de la conservation de ses ovocytes congelés.
En cas de changement d’adresse postale/numéro téléphone/adresse e-mail, merci d’en informer le secrétariat d’AMP.
Attention, en cas de non réponse à notre relance annuelle pendant 10 années consécutives, il est mis fin à la conservation des ovocytes.
Il appartient à la patiente de décider du devenir de ses ovocytes cryoconservés au laboratoire d’AMP de l’IMM.
Plusieurs possibilités : don d’ovocytes à une autre femme (cela nécessite la reprise du parcours de don, vous devrez donc être reçue à nouveau en consultation par un médecin du centre, afin qu’il vous explique cela et compléter le dossier), don pour la science ou destruction des paillettes contenant vos ovocytes.





