Infos patients chirurgie gynécologique
Les spécialistes du département ont rédigé des fiches d’information dans le but de vous éclairer sur votre pathologie ou les techniques utilisées pour le traitement de celle-ci.
Ces fiches complètent l’information orale reçue en consultation.
Conseils après une intervention en chirurgie ambulatoire
La prise en charge des patients a beaucoup évolué ces dernières années avec comme objectif l’amélioration des suites post opératoires et un retour à l’autonomie le plus rapide possible. Il est maintenant démontré qu’une modification partielle de cette prise en charge (avant pendant et après l’intervention chirurgicale) pourrait non seulement améliorer le confort du patient et raccourcir la durée du séjour après chirurgie, mais aussi réduire le risque de complications générales. Toute l’équipe (chirurgiens, anesthésistes, infirmiers, aides soignants, diététiciens, kinésithérapeutes) est unie autour du patient pour faire réussir cette réhabilitation améliorée.
La période avant l’intervention :
- Un jeûne strict même aux liquides depuis la veille de l’intervention n’est plus nécessaire, il sera proposé de boire du liquide sucré jusqu’à deux heures avant l’intervention chirurgicale
- Une prémédication la veille de l’intervention ne sera réalisée que si vous êtes stressé(e) par rapport à l’intervention (ce qui serait compréhensible)
L’intervention chirurgicale et la technique anesthésique proprement dite:
- La voie d’abord la moins agressive sera privilégiée, sauf contre-indication, notamment la cœlioscopie, avec une caméra et des petites incisions ou la voie vaginale.
- En principe le chirurgien ne met pas (ou peu) de drain à la fin de l’intervention,
La période après l’intervention:
- Vous serez encouragé(e) à vous lever quelques heures après l’intervention si votre état le permet et si l’intervention ne s’est pas finie trop tardivement. L’équipe soignante vous aidera à vous lever.
- Il vous sera proposé l’ingestion d’aliments liquides voire un repas léger le jour de votre intervention sans attendre la reprise des gaz.
- Si une sonde urinaire est gardée après l’intervention pour une raison médicale ou chirurgicale, elle sera enlevée dès que la situation le permettra.
- Dès que votre état de santé le permet et en l’absence de toute complication médicale ou chirurgicale, la sortie de l’hôpital sera envisagée. Si les conditions personnelles ne permettent pas une sortie rapide de l’hôpital toutes les mesures nécessaires doivent être prises bien avant la programmation de l’intervention pour trouver une solution adéquate. D’autant qu’il est maintenant admis qu’un séjour inutilement prolongé à l’hôpital n’est pas sans risque.
Suites attendues :
Les saignements post-opératoires peuvent durer entre 0 et 15 jours.
Les douleurs post-opératoires sont modérées, évoquant des douleurs de règles, et disparaissent en quelques jours.
Traitements de sortie :
Les antalgiques sont à prendre en fonction des besoins.
Conseils et Hygiène de vie :
Pendant les 15 jours suivant l’intervention :
- Utilisation de serviettes hygiéniques en cas de saignement (pas de tampons)
- Pas de rapports sexuels vaginaux
- Pas de bain (douches autorisées)
Aucune précaution particulière n’est suggérée : une activité physique ou sportive sera possible immédiatement à l’exception des sports nautiques.
Les règles réapparaissent dans les 4 à 8 semaines suivant l’intervention.
Suivi post-opératoire :
Un SMS de suivi vous sera adressé le lendemain de l’intervention. Merci d’y répondre.
Les comptes-rendus sont adressés directement aux correspondants enregistrés.
Un suivi gynécologique auprès de votre médecin habituel dans 1 mois est recommandé.
En cas de question ou de problème :
Les signes devant vous interpeller sont :
- Des saignements plus abondants que des règles
- Une recrudescence des douleurs
- Un écoulement vaginal nauséabond
- Une fièvre associée à des douleurs pelviennes
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Un service d’urgence est à votre disposition jour et nuit au deuxième étage dans le secteur maternité.
Suites attendues :
Cicatrice vaginale :
- La cicatrice vaginale comporte 3 ou 4 points de fils résorbables qui disparaissent spontanément au bout de 1 mois.
- Les saignements post-opératoires de la cicatrice vaginale peuvent durer entre 0 et 15 jours.
Cicatrices cutanées :
- 2 petites cicatrices peuvent être visibles au-dessus du pubis (TVT) ou dans les plis de l’aine (TVT-O)
- Elles sont fermées par de la colle et ne nécessitent aucun soin particulier.
- Un petit bleu peut exister en regard de ces cicatrices : il disparaitra spontanément.
Les douleurs post-opératoires sont absentes à modérées.
Fonctionnement vésical :
- Après cure d’incontinence urinaire, le débit de chaque miction est souvent plus faible, les envies d’uriner sont parfois impérieuses: ces inconvénients s’atténuent dans les 3 mois qui suivent l’intervention.
- Exceptionnellement les mictions deviennent impossibles pendant plusieurs heures. Ce tableau de rétention aiguë d’urine impose une consultation médicale immédiate.
- Il est recommandé d’uriner souvent les premiers jours (toutes les 3h environ, sauf la nuit).
Traitements de sortie :
Les antalgiques sont à prendre en fonction des besoins.
Conseils et Hygiène de vie :
Les bains et les rapports ne sont autorisés qu’après cicatrisation complète du vagin environ 4 semaines après l’intervention. La qualité de la cicatrisation est évaluée lors de la visite post opératoire.
L’activité physique et le port de charges lourdes sont contre-indiqués pendant les 6 semaines post-opératoires.
Suivi post-opératoire :
Un SMS de suivi vous sera adressé le lendemain de l’intervention. Merci d’y répondre.
La consultation post-opératoire est prévue environ 4 semaines après l’intervention.
En cas de question ou de problème :
Les signes devant vous interpeller sont :
- Des saignements plus abondants que des règles
- Une recrudescence des douleurs
- Une impossibilité d’uriner
- Des brûlures lors des mictions, des mictions très fréquentes
- De la fièvre
Si vous ressentez des brûlures en urinant une semaine après l’intervention, consulter votre médecin de ville : il pourra faire pratiquer un examen bactériologique des urines. (ECBU)
Une mauvaise cicatrisation vaginale peut exposer la prothèse et conduire à retirer la partie visible dans le vagin. Ceci pourra être diagnostiqué lors de la visite post-opératoire.
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Un service d’urgence est à votre disposition jour et nuit au deuxième étage dans le secteur maternité.
Suites attendues :
Les saignements post-opératoires peuvent durer entre 0 et 15 jours
Les douleurs post-opératoires sont modérées, localisées à la vulve.
Si vous avez des points de suture, ceux-ci sont faits de fils résorbables qui disparaitront spontanément en 4 à 6 semaines.
Traitements de sortie :
Les antalgiques sont à prendre systématiquement dans les 48 premières heures puis en fonction des besoins.
Conseils et Hygiène de vie :
Pendant les 15 jours suivant l’intervention :
- Faires les soins locaux matin et soir avec les produits prescrits
- Utilisation de serviettes hygiéniques en cas de saignement (pas de tampons)
- Pas de rapports sexuels vaginaux
- Pas de bain (douches autorisées avec lavage au savon doux).
Il est recommandé de ne pas pratiquer d’activité physique et sportive avant de revoir votre chirurgien.
Suivi post-opératoire :
Un SMS de suivi vous sera adressé le lendemain de l’intervention. Merci d’y répondre.
La consultation post-opératoire n’est pas toujours indispensable. Elle est programmée au cas-par-cas par votre chirurgien.
.
En cas de question ou de problème :
Les signes devant vous interpeller sont :
- Une recrudescence des douleurs
- L’apparition d’un gonflement douloureux
- Un écoulement nauséabond
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Un service d’urgence est à votre disposition jour et nuit au deuxième étage dans le secteur maternité.
Suites attendues :
Les douleurs post-opératoires sont le plus souvent localisées au niveau des cicatrices ou peuvent ressembler à de grosses courbatures des muscles abdominaux. Elles disparaissent le plus souvent en moins de 10 jours.
Des douleurs peuvent apparaitre au niveau des épaules et sous les côtes : fréquentes après coelioscopie, elles n’ont pas de facteur de gravité mais peuvent être mal calmées par les antalgiques. Dans ce cas, allongez-vous bien à plat. Elles régressent en règle après 3 jours.
Soins de paroi :
Les cicatrices doivent être laissées le plus souvent possible au contact de l’air et maintenues bien sèches.
Un nettoyage ordinaire avec votre savon habituel suffit. Attendre 2 semaines avant un bain.
Traitements de sortie :
Les antalgiques sont à prendre systématiquement pendant 48h, au besoin après.
Conseils et Hygiène de vie :
Aucune précaution particulière n’est suggérée : une activité physique ou sportive sera possible des la disparition des douleurs post-opératoires, environ 3 semaines après l’intervention.
Suivi post-opératoire :
Un SMS de suivi vous sera adressé le lendemain de l’intervention. Merci d’y répondre.
La consultation post-opératoire n’est pas toujours indispensable. Elle est programmée au cas-par-cas par votre chirurgien.
En cas de question ou de problème :
Les signes devant vous interpeller sont :
- Des malaises en position debout
- Une recrudescence des douleurs abdominales
- Un écoulement ou une rougeur d’une cicatrice
- Une fièvre associée à des douleurs pelviennes
- Des nausées et des vomissements
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Un service d’urgence est à votre disposition jour et nuit au deuxième étage dans le secteur maternité.
Suites attendues :
Les saignements post-opératoires peuvent durer entre 0 et 15 jours
Les douleurs post-opératoires sont modérées, évoquant des douleurs de règle, et disparaissent en quelques jours.
Traitements de sortie :
Les antalgiques sont à prendre en fonction des besoins.
Conseils et Hygiène de vie :
Pendant les 15 jours suivant l’intervention :
- Utilisation de serviettes hygiéniques en cas de saignement (pas de tampons)
- Pas de rapports sexuels vaginaux
- Pas de bain (douches autorisées)
Aucune précaution particulière n’est suggérée : une activité physique ou sportive sera possible immédiatement à l’exception des sports nautiques.
Suivi post-opératoire :
Un SMS de suivi vous sera adressé le lendemain de l’intervention. Merci d’y répondre.
La consultation post-opératoire n’est pas toujours indispensable. Elle est programmée au cas-par-cas par votre chirurgien.
En cas de question ou de problème :
Les signes devant vous interpeller sont :
- Des saignements plus abondants que des règles
- Une recrudescence des douleurs
- Un écoulement vaginal nauséabond
- Une fièvre associée à des douleurs pelviennes
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Un service d’urgence est à votre disposition jour et nuit au deuxième étage dans le secteur maternité.
Suites attendues :
Les saignements et pertes post-opératoires peuvent durer entre 0 et 30 jours.
Il peut survenir une recrudescence des saignements, appelée chute d’escarre, entre le 7ème et le 15ème jour.
Si les saignements sont hémorragiques, veuillez nous contacter et vous présenter aux urgences gynécologiques (2ème étage, service maternité) ou consultez aux urgences près de chez vous.
Les douleurs post-opératoires sont absentes à modérées, évoquant des douleurs de règle, et disparaissent en quelques jours.
Traitements de sortie :
Les antalgiques sont à prendre en fonction des besoins.
Conseils et Hygiène de vie :
Pendant les 4 semaines suivant l’intervention :
- Utilisation de serviettes hygiéniques en cas de saignement (pas de tampons)
- Pas de rapports sexuels vaginaux
- Pas de bain (douches autorisées)
Aucune précaution particulière n’est suggérée : une activité physique ou sportive sera possible immédiatement à l’exception des sports nautiques.
Suivi post-opératoire :
Un SMS de suivi vous sera adressé le lendemain de l’intervention. Merci d’y répondre.
La consultation post-opératoire n’est pas toujours indispensable. Elle est programmée au cas-par-cas par votre chirurgien.
En cas de question ou de problème :
Les signes devant vous interpeller sont :
- Un saignement plus abondant que des règles
- Une recrudescence des douleurs
- Un écoulement vaginal nauséabond
- Une fièvre associée à des douleurs pelviennes
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Un service d’urgence est à votre disposition jour et nuit au deuxième étage dans le secteur maternité.
Conseils après une intervention suivie d’une hospitalisation
Suites attendues :
Si vous n’êtes pas ménopausée et qu’on vous a retiré l’utérus, vous n’aurez plus de règles.
Si les ovaires n’ont pas été retirés, vous aurez encore des cycles hormonaux qui peuvent être responsables de douleurs cycliques mammaires ou pelviennes lors de l’ovulation.
Si une ablation des ovaires a été pratiquée au cours de la même intervention, un état
de ménopause est créé : un traitement hormonal de substitution pourra vous être
discuté avec votre médecin traitant si les bouffées de chaleur sont importantes
La période de convalescence d’une chirurgie vaginale est marquée par :
- une fatigue importante qui s’atténue 2 semaines après l’intervention
- des douleurs abdominales modérées, en rapport avec des troubles du transit
intestinal.
Cicatrice vaginale :
- La cicatrice vaginale comporte un nombre variable de points de fils résorbables qui disparaissent spontanément au bout de 1 mois.
- Des pertes vaginales peuvent persister pendant plusieurs semaines en rapport avec la résorption des fils de suture. Si ces pertes devenaient nauséabondes et abondantes, un traitement local serait alors indiqué.
- Les saignements post-opératoires de la cicatrice vaginale peuvent durer jusqu’à 3 semaines, tant que ces saignement ne sont pas hémorragiques vous ne devez pas vous inquiéter
- Il est déconseillé de pratiquer une toilette vaginale.
Douleurs :
Les douleurs post-opératoires sont habituellement modérées.
Fonctionnement vésical :
- Après une cure de prolapsus, le débit urinaire peut être modifié (plus faible ou plus fort)
- Exceptionnellement les mictions deviennent impossibles pendant plusieurs heures et la vessie devient douloureuse. Ce tableau de rétention aiguë d’urine impose une consultation médicale immédiate aux urgences.
Traitements de sortie :
Les antalgiques sont à prendre en fonction des besoins.
Phlébites (caillot qui se forme dans une veine) et embolies pulmonaires (migration de ce caillot dans les poumons) sont les complications rares mais graves de toute chirurgie gynécologique. Quand le risque est élevé nous vous prescrivons des anticoagulants
La prescription d’anticoagulants doit être suivie scrupuleusement.
Une constipation post-opératoire peut générer des douleurs. Il convient d’utiliser au besoin les laxatifs pour obtenir un transit régulier.
Conseils et Hygiène de vie :
Il est recommandé d’éviter les aliments susceptibles d’induire une constipation
(chocolat, riz ….).
Des promenades sont préconisées dès la sortie : elles facilitent le
transit intestinal et diminuent le risque de phlébite.
Les bains et les rapports ne sont autorisés qu’après cicatrisation complète du vagin environ 4 semaines après l’intervention. Il est prudent d’attendre la vérification de la qualité de la cicatrisation lors de la visite post opératoire.
L’activité sportive et le port de charges lourdes sont contre-indiqués pendant les 6 semaines post-opératoires.
Suivi post-opératoire :
Vous recevrez le lendemain de l’intervention un SMS de suivi ou un appel téléphonique (qui souvent apparaît comme « appel masqué »). Merci d’y répondre.
La consultation post-opératoire est prévue environ 4 semaines après l’intervention.
En cas de question ou de problème :
Les signes devant vous interpeller et vous faire consulter sont :
- Des saignements plus abondants que des règles
- Une recrudescence des douleurs
- Une impossibilité d’uriner
- De la fièvre
- Une douleur dans un mollet ou une douleur thoracique
Si vous ressentez des brûlures en urinant après l’intervention, il peut s’agir d’une infection urinaire, consulter votre médecin de ville : il pourra faire pratiquer un examen bactériologique des urines. (ECBU).
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Si besoin votre interlocuteur vous demandera de venir au service d’urgence de la salle d’accouchement au deuxième étage dans le secteur maternité.
Suites attendues :
Généralités :
Si vous n’êtes pas ménopausée et qu’on vous a retiré l’utérus, vous n’aurez plus de règles.
Si les ovaires n’ont pas été retirés, vous aurez encore des cycles hormonaux qui peuvent être responsables de douleurs cycliques mammaires ou pelviennes lors de l’ovulation.
Si une ablation des ovaires a été pratiquée au cours de la même intervention, un état
de ménopause est créé : un traitement hormonal de substitution pourra être discuté
avec votre médecin traitant si vous avez des bouffées de chaleur importantes.
La période de convalescence d’une chirurgie par laparotomie est marquée par une fatigue qui s’atténue 2 à 3 semaines après l’intervention.
Douleurs :
Les douleurs post-opératoires sont habituellement modérées.
- Les douleurs post-opératoires sont le plus souvent localisées au niveau de la cicatrice. Elles disparaissent le plus souvent en moins de 10 jours.
- des douleurs abdominales modérées, en rapport avec des troubles du transit intestinal peuvent être présentes.
Cicatrice vaginale en cas d’hystérectomie totale :
- La cicatrice vaginale est faite avec du fil résorbable qui disparait spontanément au bout de 1 mois.
- Les saignements post-opératoires de la cicatrice vaginale peuvent durer entre 1 et 3 semaines
- Des pertes vaginales peuvent persister pendant plusieurs semaines en rapport avec la résorption des fils de suture. Si ces pertes devenaient nauséabondes et abondantes, un traitement local serait alors indiqué.
- Il est déconseillé de pratiquer une toilette vaginale.
Soins de paroi :
Les cicatrices doivent être laissées le plus souvent possible au contact de l’air et maintenues bien sèches.
Un nettoyage ordinaire avec votre savon habituel suffit. Attendre 3 semaines avant un bain.
Traitements de sortie :
Les antalgiques sont à prendre en fonction des besoins.
Phlébites (caillot qui se forme dans une veine) et embolies pulmonaires (migration de ce caillot dans les poumons) sont les complications rares mais graves de toute chirurgie gynécologique. Quand le risque est élevé nous vous prescrivons des anticoagulants.
La prescription d’anticoagulants doit être suivie scrupuleusement.
Une constipation post-opératoire peut générer des douleurs. Il convient d’utiliser au besoin les laxatifs pour obtenir un transit régulier.
Conseils et Hygiène de vie :
Il est recommandé d’éviter les aliments susceptibles d’induire une constipation
(chocolat, riz ….).
Des promenades sont préconisées dès la sortie : elles facilitent le
transit intestinal et diminuent le risque de phlébite.
Les bains et les rapports ne sont autorisés qu’après cicatrisation complète du vagin (en cas d’hystérectomie totale), environ 4 semaines après l’intervention. La qualité de la cicatrisation est évaluée lors de la visite post opératoire.
L’activité sportive et le port de charges lourdes sont contre-indiqués pendant les 6 semaines post-opératoires.
En cas de question ou de problème :
Les signes devant vous interpeller et vous faire consulter sont :
- Des saignements plus abondants que des règles
- Une recrudescence des douleurs abdominales
- Une impossibilité d’uriner
- Des brûlures lors des mictions, des mictions très fréquentes
- Des malaises en position debout
- Un écoulement ou une rougeur d’une cicatrice
- Une fièvre associée à des douleurs pelviennes
- Des nausées et des vomissements
- Une douleur dans un mollet ou une douleur thoracique
Si vous ressentez des brûlures en urinant après l’intervention, consulter votre médecin de ville : il pourra faire pratiquer un examen bactériologique des urines. (ECBU).
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Si besoin votre interlocuteur vous demandera de venir au service d’urgence de la salle d’accouchement au deuxième étage dans le secteur maternité.
Suites attendues :
Généralités :
Si vous n’êtes pas ménopausée et qu’on vous a retiré l’utérus, vous n’aurez plus de règles.
Si les ovaires n’ont pas été retirés, vous aurez encore des cycles hormonaux qui peuvent être responsables de douleurs mammaires ou pelviennes cycliques lors de l’ovulation.
Si une ablation des ovaires a été pratiquée au cours de la même intervention, un état
de ménopause est créé : un traitement hormonal de substitution pourra être discuté avec par votre médecin traitant en fonction de la pathologie dont vous souffrez.
La période de convalescence d’une chirurgie coelioscopique est marquée par une fatigue qui s’atténue 2 à 3 semaines après l’intervention.
Douleurs :
Les douleurs post-opératoires sont habituellement modérées.
- Les douleurs post-opératoires sont le plus souvent localisées au niveau des cicatrices ou peuvent ressembler à de grosses courbatures des muscles abdominaux. Elles disparaissent le plus souvent en moins de 10 jours.
- Des douleurs peuvent apparaitre au niveau des épaules et sous les côtes : fréquentes après coelioscopie, elles n’ont pas de facteur de gravité mais peuvent être mal calmées par les antalgiques. Dans ce cas, allongez-vous bien à plat. Elles régressent en règle dans les 3 jours.
- Des douleurs abdominales modérées, en rapport avec des troubles du transit intestinal peuvent être présentes.
Cicatrice vaginale en cas d’hystérectomie totale :
- La cicatrice vaginale est fermée par du fil résorbable qui disparaît en général spontanément au bout de 1 mois.
- Les saignements post-opératoires de la cicatrice vaginale peuvent durer entre 1 et 3 semaines
- Des pertes vaginales peuvent persister pendant plusieurs semaines en rapport avec la résorption des fils de suture. Si ces pertes devenaient nauséabondes et abondantes, un traitement local serait alors indiqué.
- Il est déconseillé de pratiquer une toilette vaginale.
Fonctionnement vésical :
- Après une cure de prolapsus, le débit urinaire peut être modifié (plus faible ou plus fort).
- En cas de cure de prolapsus, une incontinence urinaire peut être révélée. Parlez-en à votre chirurgien lors de la consultation post-opératoire.
- Exceptionnellement les mictions deviennent impossibles pendant plusieurs heures et la vessie devient douloureuse. Ce tableau de rétention aiguë d’urine impose une consultation médicale immédiate aux urgences.
Soins de paroi :
Les cicatrices doivent être laissées le plus souvent possible au contact de l’air et maintenues bien sèches.
Un nettoyage ordinaire avec votre savon habituel suffit. Attendre 3 semaines avant un bain.
Traitements de sortie :
Les antalgiques sont à prendre en fonction des besoins.
Phlébites (caillot qui se forme dans une veine) et embolies pulmonaires (migration de ce caillot dans les poumons) sont les complications rares mais graves de toute chirurgie gynécologique. Quand le risque est élevé nous vous prescrivons des anticoagulants
La prescription d’anticoagulants doit être suivie scrupuleusement.
Une constipation post-opératoire peut être un facteur important de douleurs. Il convient d’utiliser au besoin les laxatifs pour obtenir un transit régulier.
Conseils et Hygiène de vie :
Il est recommandé d’éviter les aliments susceptibles d’induire une constipation
(chocolat, riz ….).
Des promenades sont préconisées dès la sortie : elles facilitent le transit intestinal et diminuent le risque de phlébite.
Les bains et les rapports ne sont autorisés qu’après cicatrisation complète du vagin environ 4 semaines après l’intervention. La qualité de la cicatrisation est évaluée lors de la visite post opératoire.
L’activité physique et le port de charges lourdes sont contre-indiqués pendant les 6 semaines post-opératoires.
Suivi post-opératoire :
Un SMS de suivi vous sera adressé le lendemain de l’intervention. Merci d’y répondre.
La consultation post-opératoire est prévue environ 4 à 6 semaines après l’intervention.
En cas de question ou de problème :
Les signes devant vous interpeller sont :
- Des saignements plus abondants que des règles
- Une recrudescence des douleurs abdominale
- Une impossibilité d’uriner
- Des brûlures lors des mictions, des mictions très fréquentes
- Des malaises en position debout
- Un écoulement ou une rougeur d’une cicatrice
- Une fièvre associée à des douleurs pelviennes
- Des nausées et des vomissements
- Une douleur dans un mollet ou une douleur thoracique
Si vous ressentez des brûlures en urinant une semaine après l’intervention, consulter votre médecin de ville : il pourra faire pratiquer un examen bactériologique des urines. (ECBU).
En cas de problème post-opératoire, en journée de 7h30 à 19h00, nous vous remercions d’appeler le 01 56 61 61 68.
Après 19h00 et le week-end, appelez le standard au 01 56 61 62 63 et demandez à parler au gynécologue de garde.
Si besoin votre interlocuteur vous demandera de venir au service d’urgence de la salle d’accouchement au deuxième étage dans le secteur maternité.
Pathologie
Les saignements anormaux
Les saignements génitaux sont considérés comme anormaux dans les cas suivants :
- Règles trop abondantes
- Règles trop longues (> 7 jours)
- Règles trop fréquentes
- Absence de règles ou règles très espacées ou peu abondantes
- Saignements survenant après la ménopause
Certaines pathologies de l’utérus peuvent être traitées chirurgicalement :
- L’adénomyose est une anomalie fréquente de la structure et de la consistance de l’utérus pouvant être responsable de douleurs de règles et de règles abondantes. Le traitement repose essentiellement sur une prise en charge médicale (traitements hormonaux, pilule) ou chirurgicale chez les patientes n’ayant plus de désir de grossesse (hystéroscopie pour endométrectomie ou destruction endométriale, c’est-à-dire l’ablation ou la destruction de la muqueuse utérine).
- Les polypes utérins sont des lésions bénignes développées aux dépens de la muqueuse utérine (endomètre) pouvant être responsables de règles abondantes ou de saignements intermenstruels (entre les règles). S’ils sont de petite taille, ils peuvent parfois disparaître spontanément. En cas de persistance, leur ablation chirurgicale par hystéroscopie peut être nécessaire.
- Les myomes utérins sous-muqueux sont des lésions bénignes de l’utérus. Ils peuvent être responsables de règles abondantes ou de saignements intermenstruels. Ils peuvent le plus souvent être retirés chirurgicalement par hystéroscopie.
- Après la ménopause, la présence d’un épaississement de la muqueuse utérine (endomètre) ou d’un polype nécessite une intervention pour analyse des tissus (analyse histologique).
Si l’on ne retrouve pas d’anomalie anatomique, on considère les saignements comme « fonctionnels ». Dans ce cas, la prise en charge est plutôt médicale avec utilisation de traitements hormonaux.
Les fibromes, ou myomes
Les myomes, également appelée fibromes, sont des tumeurs bénignes de l’utérus.
Ils sont extrêmement fréquents et leur survenue est favorisée par des facteurs de risques familiaux et ethniques.
Une patiente peut-être porteuse d’un seul ou de multiples myomes, de taille et de localisation extrêmement variable. Au sein même de l’utérus, la localisation d’un myome et sa taille peuvent donner des symptômes variés.
De nombreuses femmes porteuses de myomes ne ressentent aucun symptôme. Il n’est donc pas nécessaire de les opérer. En revanche, l’existence de symptômes peut amener votre chirurgien à recommander une intervention.
Les myomes situés à l’intérieur de la cavité utérine où déformant celles-ci (myome sous-muqueux) peuvent être responsables de saignements anormaux et d’infertilité. En fonction de leur taille, ils seront prioritairement retirés par hystéroscopie.
Les autres myomes, situés au sein de la paroi musculaire de l’utérus (myomes intra-muraux ou interstitiels) ou au niveau de sa face externe (myomes sous-séreux) peuvent être responsables de douleurs, d’augmentation du volume abdominal ou de compression d’autres organes (vessie et intestin). Ils pourront être retirés, selon les cas, par cœlioscopie ou par laparotomie (chirurgie ouverte).
Les polypes
Les polypes utérins sont des lésions développées aux dépens de la muqueuse utérine (endomètre) et sont le plus souvent bénins. Ils peuvent être responsables de règles abondantes ou de saignements intermenstruels (entre les règles).
Chez la femme jeune, ils peuvent disparaître spontanément en quelques mois.
Chez la femme ménopausée, ils doivent nécessairement être retirés pour s’assurer de leur caractère bénin.
L’ablation de polypes se fait au cours d’une chirurgie hystéroscopique par les voies naturelles.
On appelle kyste ovarien toute lésion ovarienne à contenu liquidien, et par extension également certaines lésions ovariennes dites « solides », qui mesurent plus de 30 mm.
Avant la ménopause, une grande partie des kystes ovariens qui sont découverts sont en réalité des anomalies de l’ovulation et ils disparaissent spontanément en 2 à 3 mois. Ces kystes, appelés kystes fonctionnels, ne nécessitent pas de prise en charge chirurgicale.
En revanche, des kystes ovariens persistants peuvent nécessiter une prise en charge chirurgicale.
En fonction des examens complémentaires réalisés (échographie pelvienne, et parfois IRM pelvienne, marqueurs sanguins), votre médecin pourra le plus souvent émettre une hypothèse quant à la nature du ou des kystes. Une grande majorité des kystes ovariens sont bénins. Néanmoins, certains peuvent correspondre à des tumeurs cancéreuses ou précancéreuses.
En fonction des résultats des différents examens et de la taille du ou des kystes, votre médecin pourra proposer une intervention chirurgicale par cœlioscopie ou par laparotomie, de manière plus ou moins urgente.
Selon les cas, il pourra s’agir de l’ablation du kyste (kystectomie simple), de l’ablation d’un ou des deux ovaires éventuellement des trompes (ovariectomie/ annexectomie unilatérale ou bilatérale).
Les lésions cutanées de la vulve
La vulve peut être le siège de lésions dermatologiques bénignes comme des grains de beauté, des kystes cutanés, des excroissances… ou encore de lésions dermatologiques précancéreuses qu’il importe de traiter.
Pour toutes ces raisons, votre gynécologue ou votre dermatologue peut recommander une prise en charge chirurgicale et vous adresser dans le service.
Dans la plupart des cas, il vous sera proposé une prise en charge chirurgicale en ambulatoire (hospitalisation de quelques heures seulement dans la journée).
Après la chirurgie des soins locaux biquotidiens sont conseillés pendant quelques semaines pour que la cicatrice reste toujours bien propre et bien sèche pendant la cicatrisation. Après cela, des massages de la cicatrice peuvent être nécessaires pour l’assouplir
Certaines pathologies dermatologiques comme le lichen, ou des cicatrices secondaires à une chirurgie antérieure, ou une déchirure ou une épisiotomie pendant l’accouchement peuvent créer des rétrécissements ou des zones rigides susceptibles de perturber le confort pendant les rapports sexuels. Votre médecin peut vous conseiller de consulter en vue d’une chirurgie dans notre service.
Les lésions de la glande de Bartholin
La glande de Bartholin est une des nombreuses glandes qui servent à la lubrification de la vulve au cours des rapports sexuels. Cette glande a la particularité d’avoir un canal évacuateur très long et très fin, qui peut se boucher, en particulier chez les fumeuses.
Lorsque ce canal est bouché, il gonfle et devient palpable voire douloureux.
Si cela ne cède pas avec un traitement médical, votre médecin peut vous adresser dans notre service pour une prise en charge chirurgicale. Celle ci peut consister à recréer un orifice dans le canal bouché, ou alors à retirer le canal et la glande. La première option est plus « légère », elle peut se faire en consultation avec pose d’un cathéter sous anesthésie locale ou au bloc lors d’une anesthésie générale courte. La seconde option est plus invasive mais vous met à l’abri d’une récidive. Tous ces éléments sont expliqués et discutés avec vous lors de la consultation pour déterminer quelle option vous convient le mieux.
Pourquoi mon frottis est anormal ?
Lors d’un frottis du col de l’utérus, il est fréquent que votre médecin retrouve une anomalie en lien avec une infection par le papillomavirus (HPV).
L’infection par le papillomavirus est très fréquente et asymptomatique.
Le plus souvent, l’infection guérit spontanément mais si elle persiste elle peut créer des lésions du col de l’utérus.
Ces lésions sont des lésions précancéreuses, qui doivent être dépistées, surveillées voire traitées selon le degré de sévérité.
Qu’est ce qu’une colposcopie ? Quel est son but ?
Dans le cas d’un frottis anormal, il faut réaliser une colposcopie, c’est-à-dire un examen du col au microscope et avec deux colorants différents, qui permettront d’identifier où sont les lésions causées par l’HPV.
La colposcopie est un examen indolore et se pratique en consultation spécialisée. Il est possible que le médecin réalise des prélèvements à la fin de cet examen (biopsies), qui ne sont pas non plus douloureuses.
Au décours de la colposcopie et de la biopsie, le médecin sera ensuite capable de déterminer si il existe des lésions créées par l’HPV et le degré de sévérité de celles-ci.
Faut il systématiquement traiter une lésion induite par l’HPV ?
S’il s’agit de lésion de bas grade, ou anciennement appelée CIN1, on constate une guérison spontanée dans la plupart des cas.
Il sera donc réalisé une surveillance par un frottis de contrôle dans les mois qui suivront la colposcopie. Dans le cas où la lésion de bas grade persiste, on réalise une cautérisation des lésions par laser en ambulatoire, ce geste peut être réalisée sous anesthésie locale,
S’il s’agit d’une lésion de haut grade (CIN2 ou CIN3), il sera nécessaire de réaliser une intervention chirurgicale pour retirer la partie du col atteinte par le virus. Cette intervention s’appelle une conisation. Elle est le plus souvent réalisée en ambulatoire et nécessite une anesthésie locale ou générale
Qu’est ce qu’une conisation ? Quelles en sont les conséquences ?
Cette intervention consiste en l’ablation chirurgicale d’une portion du col permettant d’enlever la lésion C’est un geste chirurgical simple et très efficace, conduit sous contrôle du colposcope, et qui permet d’éviter que n’apparaisse secondairement un cancer du col utérin.
Elle est réalisée le plus souvent en ambulatoire et sous anesthésie locale ou générale.
La conisation est une intervention chirurgicale de routine, sans risque chirurgical majeur au cours de l’intervention. Dans les premiers jours il peut y avoir un saignement en général inférieur à des règles. La conséquence principale de la conisation, à long terme, est une majoration modérée du risque d’accouchement prématuré pour une prochaine grossesse
Le risque de récidive des lésions induites par l’HPV existe et c’est pour cette raison que votre chirurgien puis votre médecin vous proposeront un suivi régulier par colposcopie initialement puis par frottis tous les ans ensuite.
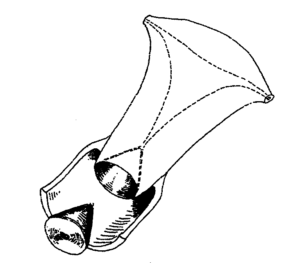
Conisation du col de l’utérus. CNGOF 2017
Si vous souhaitez des informations complémentaires sur la colposcopie vous pouvez consulter le site de la société française de colposcopie : http://www.societe-colposcopie.com/grand-public/foire-aux-questions
Le prolapsus, aussi appelé descente d’organes, est une modification de la position des organes génitaux et du périnée.
Il est secondaire à une faiblesse des parois vaginales et du soutien musculaire périnéal, responsable de l’affaissement des organes pelviens (utérus, rectum, vessie). Selon les cas, un ou plusieurs de ces organes peuvent être affaissés.
Il se manifeste le plus souvent par l’apparition d’une boule qui semble sortir de la vulve. Celle-ci peut produire une sensation désagréable de pesanteur, de pression ou d’inconfort. Un prolapsus génital est rarement douloureux.
Il peut cependant être responsable d’une limitation de l’activité physique en raison de la gêne occasionnée, d’une modification de l’activité sexuelle, ainsi que d’une gêne en rapport avec la modification de l’image de soi.
Il s’accompagne parfois de troubles urinaires (incontinence, difficulté à vider la vessie, mictions fréquentes) ou digestifs (constipation, difficulté à vider le rectum).
Le prolapsus génital n’est cependant pas dangereux.
Il existe de nombreux facteurs qui favorisent ou aggravent la présence d’un prolapsus :
- L’âge avec une augmentation croissante du risque
- Le surpoids et l’obésité
- Une toux chronique ou une constipation chronique
- Des accouchements par voie vaginale particulièrement en cas de gros bébés ou d’extraction instrumentale
La présence d’un prolapsus ne se manifeste pas toujours par des symptômes. Il n’existe pas de corrélation entre l’importance des modifications anatomiques et l’importance de la gêne ressentie.
Ainsi, certaines patientes ne présentent qu’une petite modification mais sont extrêmement gênées dans la vie quotidienne alors que certaines patientes ont un prolapsus génital important sans que cela ne les gêne.
Au stade précoce, une rééducation périnéale et/ou l’utilisation d’un pessaire (dispositif en plastique qui est introduit dans le vagin) peuvent améliorer la symptomatologie.
A un stade plus avancé, une prise en charge chirurgicale peut être proposée pour améliorer les symptômes.
Il existe de nombreuses techniques chirurgicales pour traiter un prolapsus.
Votre chirurgien pourra discuter avec vous des différentes chirurgies possibles en fonction du type de symptômes ressentis et du type de modification anatomique.
Certaines chirurgies peuvent être réalisées par voie vaginale, les autres par cœlioscopie ou chirurgie robotisée. Il est parfois nécessaire d’avoir recours à une ablation de l’utérus (en partie ou en totalité), des trompes et des ovaires. Votre chirurgien discutera avec vous de chacune des techniques
Incontinence urinaire :
L’incontinence urinaire correspond à des fuites involontaires d’urine à l’origine d’une gêne.
Il en existe plusieurs types :
- L’incontinence urinaire d’effort : Les fuites apparaissent lors de l’effort ou lors de mouvements responsable d’une augmentation de la pression sur le périnée (sport, toux, éternuement, rire…). L’incontinence urinaire d’effort résulte d’une faiblesse des muscles du périnée qui est notamment liée à l’âge, au surpoids, aux accouchements.
- l’incontinence urinaire par urgenturie : Les fuites apparaissent lors de besoins urgents qu’il est difficile de retenir.
- L’incontinence urinaire mixte associe les deux types d’incontinence.
Les mécanismes de ces deux types de fuite sont différents et pour mieux les cerner, votre médecin peut vous demander de faire un examen du fonctionnement de la vessie : l’examen urodynamique.
Une rééducation périnéale orientée permet souvent d’améliorer les symptômes, quel que soit le type d’incontinence urinaire.L’incontinence urinaire par urgenturie nécessite parfois un traitement médicamenteux.
En revanche, il faut parfois avoir recours à une intervention chirurgicale pour traiter l’incontinence urinaire d’effort.
Le traitement chirurgical se déroule en chirurgie ambulatoire et consiste en la pose d’une bandelette synthétique sous l’urètre qui est le tuyau de vidange de la vessie. Cette bandelette restore le soutien naturel qui a pu être lésé par les accouchements ou qui a pu s’affaiblir avec l’âge. La pose se fait en passant par une petite incision de 15 mm dans le vagin. L’intervention est rapide (une vingtaine de minutes), et génère peu d’inconfort ce qui permet un retour à la maison le jour même dans la quasi totalité des cas. Un repos de quelques jours, et l’arrêt du sport, pendant quelques semaines sont néanmoins nécessaires pour permettre à vos tissus d’intégrer tranquillement la bandelette et de stabiliser le montage avant que vous ne remettiez de la pression dessus.
Les malformations utéro vaginales sont fréquentes et le plus souvent sans aucun retentissement sur votre état de santé.
Les anomalies les plus fréquentes sont les anomalies de la forme ou de la consistance de l’hymen. Elles peuvent être responsables de difficulté à l’utilisation des tampons ou de gène pendant les rapports sexuels.
Un geste chirurgical simple, sous anesthésie générale courte en hôpital de jour, suffit à régler le problème. Il n’y a aucune douleur résiduelle après ce geste et les fils tombent tout seuls.
Les malformations vaginales peuvent être totalement asymptomatiques. Néanmoins, lorsqu’elles génèrent des douleurs pendant les rapports ou lorsque l’on pense qu’elles peuvent être gênantes lors d’un accouchement, une prise en charge chirurgicale est proposée. Ce type de geste se fait généralement en chirurgie ambulatoire c’est à dire lors d’une hospitalisation réduite à quelques heures. Cette chirurgie ne génère quasiment pas de douleur et les suites en sont simples. Il est néanmoins déconseillé de faire du sport, de prendre des bains ou d’avoir des rapports pendant le temps de cicatrisation.
Les malformations utérines peuvent augmenter le risque d’accouchement prématuré et toutes les précautions à prendre pour diminuer ce risque vous seront expliquées. Nous discuterons également avec vous de l’intérêt ou non dans votre cas de réaliser une chirurgie pour corriger la malformation lorsqu’il s’agit d’une cloison qui sépare la cavité de votre utérus en deux. Ce traitement est réalisé avec un hystéroscope qui est un tube fin contenant une caméra et qui nous permet en passant par les voies naturelles d’aller regarder dans votre utérus et de sectionner cette cloison. Ce geste est là aussi réalisable en chirurgie ambulatoire.
Certaines malformations utéro-vaginales complexes peuvent être responsables de douleurs car le sang des règles ne s’évacue pas bien. Dans ces cas votre médecin nous contactera directement par téléphone pour que nous organisions une prise en charge très rapidement afin de vous soulager. Notre service fait partie du centre de référence national pour les pathologies gynécologiques rares et en assure la prise en charge chirurgicale quand elle est nécessaire.
Démarrer une grossesse n’est pas immédiat. Entre l’arrêt d’une contraception et le début d’une grossesse, il se passe souvent plusieurs mois, voir parfois plus d’un an et demi.
La fréquence des rapports sexuels, l’âge de la femme, des antécédents de chirurgie au niveau de l’utérus, des trompes ou des ovaires, le tabagisme, et d’autres éléments interviennent dans le délai pour concevoir un bébé.
Si vous avez plus de 35 ans, en cas de difficulté à concevoir il est conseillé de consulter rapidement un gynécologue. En effet, à partir de cet âge, la fécondité naturelle a tendance à baisser, en raison du « vieillissement » des ovocytes, et cette tendance s’amplifie à partir de 40 ans.
La prise en charge chirurgicale d’une infertilité se fait après évaluation réalisée par votre gynécologue, dans un délai qui dépend de facteurs évoqués ci-dessus.
Une fois celle-ci décidée, elle peut consister en :
- une cœlioscopie (qui consiste à regarder dans le ventre avec une caméra) :
- Simple qui consiste à vérifier l’aspect et la perméabilité des trompes, vérifier l’absence d’endométriose ou d’adhérences autour des ovaires …
- Opératoire pour libérer des adhérences ou « déboucher » l’extrémité d’une trompe par exemple
- Une hystéroscopie (qui consiste à regarder dans l’utérus avec une caméra) :
- Qui permet de vérifier la normalité de la cavité utérine
- Ou bien de retirer un polype quand celui-ci est dans la cavité utérine
- Parfois, de volumineux fibromes peuvent contribuer à la difficulté à concevoir, et votre médecin peut en conseiller l’ablation
La fécondation in vitro (ou PMA ou AMP) est une possibilité d’aide à la procréation, qui doit être envisagée avec votre gynécologue et une équipe d’AMP, en fonction de votre âge, de la qualité du sperme de votre conjoint, et de facteurs anatomiques. Parfois, une intervention chirurgicale est nécessaire avant de débuter les tentatives.
Les cancers gynécologiques pelviens sont multiples et variés. Le col de l’utérus, l’endomètre ou les ovaires peuvent être le siège d’une tumeur maligne dont la prise en charge dépendra de multiples facteurs.
Cette prise en charge peut être exclusivement chirurgicale ou médicale (radiothérapie, chimiothérapie) ou le plus souvent combinée.
La décision thérapeutique est toujours discutée en RCP (réunion de concertation pluridisciplinaire). Il s’agit d’une réunion réunissant le plus souvent l’équipe chirurgicale, oncologique (chimiothérapeute, radiothérapeute), anatomo-pathologique, afin de discuter de chaque dossier et prendre les décisions thérapeutiques les plus adaptées.
Le cancer du col
Il s’agit d’un cancer pouvant être dépisté aisément par la pratique régulière de frottis. Il est souvent associé aux infections à Papillomavirus.
Ces frottis sont en général effectués tous les 2 à 3 ans.
Un frottis anormal nécessitera un complément d’exploration par biopsies sous contrôle colposcopique en consultation.
Ce 1er diagnostic devra être complété par une IRM et souvent par une biopsie plus large (conisation).
Lorsqu’il est dépisté tôt son traitement est chirurgical, mais peut être complété par une radiothérapie locale ou étendue. La chirurgie consiste en une hystérectomie simple ou élargie. Ce geste peut être effectué par coelioscopie ou laparotomie (ouverture du ventre)
Lorsque le cancer est découvert tardivement, son traitement est le plus souvent médical associant radiothérapie et chimiothérapie.
Le cancer de l’endomètre ( muqueuse tapissant la cavité utérine)
Il est fréquent, touchant généralement des femmes ménopausées.
Le symptôme principal est souvent un saignement anormal après la ménopause, conduisant généralement à une échographie pelvienne. Celle-ci met alors en évidence un épaississement de l’endomètre.
Le diagnostic peut ensuite être effectué sur un prélèvement réalisé en consultation ou au bloc opératoire sous contrôle hystéroscopique (caméra dans l’utérus). Il sera le plus souvent complété par des explorations radiologiques (IRM)
Le diagnostic initial est important, permettant d’adapter le type de chirurgie à la nature exacte de la lésion.
Le traitement chirurgical repose essentiellement sur l’hystérectomie (ablation de l’utérus). La technique chirurgicale est souvent mini invasive (cœlioscopie) permettant une récupération rapide, réduisant les complications post opératoires, et la durée d’hospitalisation.
Selon le type de cancer et son stade, l’analyse microscopique de un ou plusieurs ganglions peut être nécessaire.
Le prélèvement ganglionnaire lorsqu’il est effectué, a pour but d’orienter la suite de la prise en charge médicale (radiothérapie, chimiothérapie ou simple surveillance).
Le prélèvement ganglionnaire sera soit étendu (curage pelvien et/ou lombo aortique) ou minime grâce à la technique du ganglion sentinelle.
Le principe du ganglion sentinelle consiste à prélever un ganglion repéré par certains marqueurs. Il limite les risques d’effet indésirable en rapport avec un prélèvement plus important.
Il ne peut cependant pas être appliqué à tous les types de cancer, certains nécessitant encore la réalisation systématique de ce curage.
La chirurgie pourra être complétée, quelques semaines après, par de la radiothérapie localisée ou étendue, ou de la chimiothérapie . Ces traitements auront bien entendu été validés par l’ensemble des médecins.
Le cancer de l’ovaire
Ce cancer est rare et malheureusement souvent découvert à un stade avancé ne permettant souvent pas de débuter par un traitement chirurgical. Il n’existe pas d’examen capable de dépister ce cancer à un stade précoce.
Une échographie apportera beaucoup d’informations notamment quand elle montre la présence de volumineux ovaires, du liquide dans le ventre etc. Une cœlioscopie (chirurgie mini invasive) est souvent nécessaire pour confirmer le diagnostic, établir les possibilités de débuter le traitement par de la chirurgie ou non.
Si cette chirurgie est possible, elle se fait alors par une incision abdominale verticale remontant très souvent au-dessus du nombril. L’ablation d’un segment d’intestin n’est pas rare et ce geste est alors réalisé par l’équipe de chirurgie viscérale.
Si la maladie semble trop importante et inaccessible d’emblée à un geste chirurgical optimal, un traitement médical par chimiothérapie est alors envisagé avant qu’une chirurgie complète ne soit effectuée à distance, après plusieurs cycles de chimiothérapie.
Cela reste une chirurgie lourde nécessitant souvent plusieurs jours d’hospitalisation.
Le cancer de la vulve
Les cancers de la vulve sont rares et surviennent surtout après 60 ans. Ils peuvent être liés à certains virus, les Papillomavirus (les mêmes que ceux impliqués dans le cancer du col de l’utérus), ou se développer sur des lésions précancéreuses qui peuvent survenir sur une pathologie dermatologique comme le lichen.
Il se manifeste en général par une lésion en relief, fragile, pouvant saigner facilement, et douloureuse.
Si votre médecin suspecte un cancer de vulve il vous adressera dans le service pour une biopsie ou la pratiquera lui même. Une fois le diagnostic confirmé, un bilan sera pratiqué à la recherche d’une atteinte ganglionnaire ou à distance de la vulve, puis, en général, une chirurgie sera proposée. Parfois un traitement complémentaire, par radiothérapie par exemple, peut être nécessaire.
Comme pour toute pathologie cancéreuse, votre dossier sera discuté en réunion pluridisciplinaire (médecins, chirurgiens, radiothérapeutes etc …) pour vous proposer le traitement le plus adapté à votre cas.
Le cancer du vagin
Le cancer du vagin est un cancer très rare. Il peut être découvert lors de votre examen systématique de surveillance chez le gynécologue ou à l’occasion d’un saignement vaginal. Là aussi, une biopsie est indispensable pour confirmer le diagnostic et un examen sous anesthésie générale peut être nécessaire pour déterminer la taille exacte de la lésion. Un bilan préthérapeutique (scanner, IRM, …) nous aide à déterminer le traitement le plus adapté à votre cas. Il s’agit parfois d’une chirurgie mais le plus souvent d’une radiothérapie pour laquelle vous pourrez être prise en charge par un de nos centres partenaires.
Le cancer du sein
Ce cancer est le plus fréquent chez la femme. Il est souvent diagnostiqué tôt grâce au dépistage organisé. Sa prise en charge chirurgicale reste peu invasive. Elle est souvent réalisée en chirurgie ambulatoire.
Le cancer du sein existe chez l’homme, mais il est beaucoup plus rare.
Le dépistage repose sur une mammographie et une échographie organisées tous les 2 ans.
En cas d’anomalie, un contrôle à distance ou une biopsie seront proposés.
Le diagnostic précoce permet de réaliser une exérèse chirurgicale avec un faible impact esthétique. La chirurgie la plus fréquente est appelée tumorectomie avec recherche du ganglion sentinelle. La cicatrice mammaire dépend de la localisation dans le sein, avec comme objectif de la rendre le plus discrète possible le plus souvent proche de l’aréole ce qui la rend relativement discrète. La technique du ganglion sentinelle réduit de manière importante les effets indésirables d’un curage axillaire, le plus gênant étant le lymphœdème (le gros bras).L’analyse du ganglion sentinelle est importante car elle apporte des informations nécessaires à la suite de la prise en charge thérapeutique.
Parfois il est nécessaire de réaliser un traitement radical (en cas de récidive, de volumineuse tumeur. ..). On réalise alors une mastectomie (ablation du sein). L’hospitalisation est plus longue en raison de la mise en place de drains. Dans certains cas on pourra proposer selon le désir de la patiente une reconstruction du sein, soit immédiatement soit à distance du geste en fonction des traitements complémentaires nécessaires.
L’ensemble des résultats permet ensuite de décider la suite de la prise en charge. Grâce aux progrès réalisés ces dernières années, nous disposons aujourd’hui d’un arsenal thérapeutique élargi, offrant aux patientes la possibilité d’un traitement de plus en plus personnalisé.
Une enquête génétique peut être proposée si vous avez dans votre famille de nombreux cas de cancer du sein.
La chirurgie peut être suivie d’une chimiothérapie, d’une immunothérapie, d’une radiothérapie, d’une hormonothérapie. La prise en charge de chaque patiente est discutée et validée en réunion de concertation pluri disciplinaire (présence des gynécologues, oncologues, radiothérapeutes, anatomopathologistes)
Fiches explicatives avant interventions
Consultez également les fiches du Collège National des Gynécologues et Obstétriciens Français (CNGOF) :
- La coelioscopie
- La conisation
- La cure de prolapsus par promontofixation cœlioscopique
- La cure de prolapsus par voie vaginale
- La cure d’incontinence urinaire
- L’hystérectomie par voie laparoscopique
- L’hystérectomie par voie abdominale
- L’hystérectomie par voie vaginale
- L’hystéroscopie
- La myomectomie
- Le nodule du sein
- La stérilisation tubaire (ligature des trompes)

